「医」の最前線 新専門医制度について考える
少子化で需要高まる小児医療
~女医がカギ握る働き方改革~ 第8回
日本の子ども(15歳未満)は、2021年4月1日現在で1493万人と40年連続で減少し、出生数とともに過去最少となった。少ない子どもを大切に育てたいというニーズが高まる一方、小児救急医療の問題や地域偏在による医師不足は解消に向かっていない。日本は安心して子どもを育てていける社会なのか。小児科専門医制度運営委員会の高橋尚人医師(東京大学医学部附属病院小児・新生児集中治療部教授)に現状と課題を聞いた。

高橋尚人医師
◇子供が減少する中で小児医療の需要は高まっている
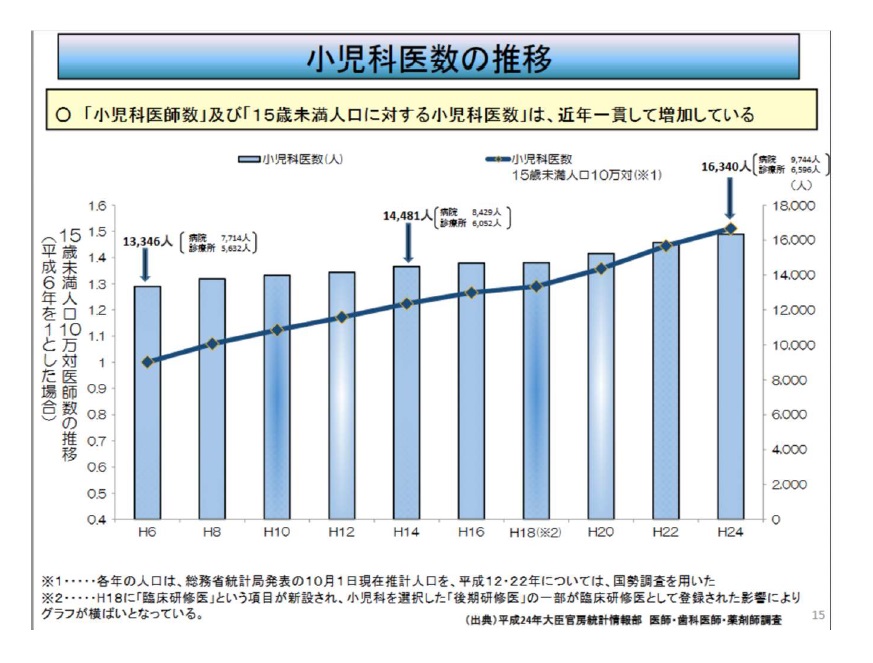
一時期、休日や夜間の小児救急医療の受診が急増し、社会問題となった。医学部の定員を増やすなどの対策を取り、日本小児科学会認定の小児科専門医の数は00年の1万4,156 人から21年9月は1万6,375人まで増加した。
「小児の高度救命救急医療を担当する小児科医はまだまだ数が少なく、時間外勤務が多く過酷な労働状況となっています。さらに、小児科が担っている新生児医療も基本的には集中治療室で行う救急医療ですが、新生児医療の領域は極端に医師が足りない状況が続いています。小児救急や新生児医療を行うサブスペシャルティ領域の人材を増やしていくためには、まずは入り口である小児科医全体の数を増やす必要があります。小児科医がこの20年間で少し増えているのは医学部の定員を増やしているからで、他の診療科と比較しても特別に小児科医の割合が増えたというわけではありません。小児科を志望した人が、それらの必要とされる領域に入ってくれればいいのですが、専門を強要するわけにいかないので、サブスペシャルティ領域の医師を増やすには小児科医の全体数をもっと増やし、そこから興味を持たせて養成していくしかないのです」
◇新専門医制度では小児科医の地域偏在は解消されない
小児科医が集中するのは大都市近郊で、都道府県単位では人口当たりの小児科医師数が全国平均を大きく下回る地域が多い。新専門医制度によって地域偏在は解消されたのだろうか。
「医師の数が足りているかどうかの判断は、医師の平均勤務時間で判断されています。小児科医全体の勤務時間を平均化すると医師全体の勤務時間とほぼ同じなので、厚労省や専門医機構からは小児科医は足りていると判断されています。新制度では地域や診療科の偏在を是正するために、必要医師数に達している地域には一定のシーリング(採用数上限)が設定されました。東京都の小児科の専攻医はその対象となり、東京では小児科研修を志望した専攻医全員を採用できなくなりました。採用から外れた人が東京以外の地域を志望すればよいのですが、他科に志望を変更したりしたことで、結果的に小児科全体の専攻医の数が減少してきてしまったのです」
◇女性の小児科医師が増加することによるジレンマ
医学部に進学する女性は増えている。しかし、女性医師の増加が小児科医の過重労働を生む大きな要因の一つになっているという。
「小児科は女性が選択しやすい診療科で、以前から希望する女性が多かったのですが、最近の女性医師の増加に伴い、小児科医の女性の割合がさらに高くなってきています。特に20代では女性が小児科医全体の半数近くを占めています。女性の小児科医が増えること自体は大変うれしいことなのですが、女性は結婚、妊娠、出産、育児といったライフイベントの時期はフルタイムでの勤務が難しくなります。小児科医全体の数は増えてはいても、小児科医全体の勤務時間は増えず、フルタイムの医師に負担がかかっているというのが実情なのです。
フルタイムで働けない女性医師は、フルに働いている医師の3分の1程度の勤務時間となっているため、残りの3分の2の時間を他のフルタイム勤務の人がカバーして、全体としては小児科医の勤務時間は平均的であると判断されているという状況。そこが大きな問題です。また、厚労省は将来的に子どもの数は減るので、さらに小児科医を減らす方向です。しかし、これ以上過重労働が続くようだと、24年の働き方改革は乗り切れないと考えられます」
◇仕事と家庭の両立ができる働き方の実現
「人材不足を乗り切るためには短時間しか働いてない人たちに、いかにフルで働いてもらうかを考えることが対策の一つかもしれません。けれども、子育てをしながらフルで働くことを強要するのは、たとえ環境が整備されたとしても、ワークライフバランスを推奨する社会の流れに逆行することになり、決して正しい対策とは思いません。子育てと一言で言っても、保育園に預けてあとはフルに働ければいいということでもないでしょう。
女性医師の働く時間が少ないことは社会的な損失かもしれませんが、子どもを育てるという経験は小児科医としても人としてもプラスになります。社会でも家庭でも女性だからこそできる役割があります。これからはフルタイムで働けなくても、また家庭との両立を望む医師であっても、そのような方をどう活用するかが課題となります」
◇多様な働き方を受け入れる職場環境の整備
「私が専門にしている新生児の領域でも、以前は当直ができない医師は一人前扱いされず、雇ってはもらえませんでした。最近ではフルタイムでなくてもパートタイムでも働けるところが少しずつ増えてきました。短時間でも働ける医師が増えてくれるのは現場としては大変ありがたいことです。
今後も女性医師は増えて存在意義が高まっていくでしょう。医療界でも女性医師が働きやすい環境にしていくことが求められています。小児科学会でも女性医師の意見を反映していくために、女性の役職者を増やしていくことを検討しています」
◇現在の社会事情に合った必要な小児科医数を提案
「厚労省が割り出した必要医師数は小児医療や働き方の多様性など、社会ニーズが変わらないという前提で試算されています。また、小児科の場合、子どもの数が2人から1人になったからと言って、小児科医の数を半分やゼロにしてもいいというわけにはいかず、子供が1人でもいれば、その地域では小児科医が必要なのです。また、少子化と言っても、これからの子どもの数の減り方はゆっくりで、ベビーブームの時代からの減り方と違って、短期間で半数になるようなことはないのです。現在でも小児科医が足りていない分野がある状況で、さらに減らすべきかどうかはいま一度、必要医師数の試算をし直す必要があります。
近年、子どもを取り巻く環境において、複数の診療を受けている医療的ケア児、発達障害、虐待、不登校といった社会的な問題を抱えた、いわゆる手のかかる子どもたちが増えています。医療技術の進歩で医療の内容も大きく変わってきています。厚労省の計算では、これからの5年間で小児科医を減らす方向となっていますが、医師を育てるのには10年以上かかるのです」
◇全国の小児科医療の状況をデータで可視化
「国内の小児科医が、どういう患者さんをどのぐらい診ていて、どこの地域でどのような勤務実態なのか、今までは厳密に把握されておらず、過重労働や医師不足の状況がデータで示されなかったため説得力に欠けていました。ようやく20年から小児科学会の専門医に調査を依頼し、回答をデータベース化する動きが始まっています。まだ、一部ではありますが、まとまった数のデータが集まってきており、現場の状況が少しずつ分かってきました。集まったデータを集計し、22年の小児科学会学術集会で報告します。
さらに明確なビジョンと実情に合った小児科の必要な医師数について、厚労省に提示して再検討を依頼したいと考えています。専門医には5年ごとの専門医資格の更新に合わせて、この調査データの入力を義務付けて、4年後には国内全ての小児科専門医のデータを集計・分析し、全国の状況を可視化できるようにしたいと考えています。これにより、小児科医の業務全般の見直し、他の診療科や医師以外の医療スタッフに業務を移行していくなど、タスクシフティングも視野に入れた業務改善が可能になるかも知れません。
小児科は非常に幅が広く、求められている医療の内容が時代とともに、どんどん変わってきています。それらに対応し、未来の日本を担う子どもたちが健やかに育ち、生き生きと過ごせる社会を実現することが小児科医の重要な使命だと考えています。子供が好きで高い志を抱いて小児科医になる人たちが希望を持てるような、社会・医療制度の実現や働く環境の整備に向けて、小児科学会としても国や社会に対して今後も働きかけを行っていきます」(了)
(2021/12/14 05:00)
【関連記事】「医」の最前線 新専門医制度について考える
-
2022/11/07 05:00
外科の概念が変わる、最先端医療に挑む
~脳神経外科医の社会的な役割とは~画像技術や医療機器の進歩により、近年の脳神経外科医療の発展は目覚ましく、特に脳血管内治療や内視鏡手…
-
2022/09/16 05:00
高齢化で急増する泌尿器疾患
~専門医に期待される役割は~厚生労働省の患者調査によると、近年の高齢化で泌尿器疾患の患者数が最も増えている。直近30年間で前立腺…
-
2022/08/17 05:00
皮膚科医不足の知られざる事情
~女性医師7割で起きている偏在~皮膚疾患は直接命に関わることは少ないとはいえ、かゆみや痛み、外見上の問題を伴い、耐え難い苦痛や集中…
