こちら診察室 つらくない手術を目指す
チーム医療はなぜ進まない?
~日本の医療における壁~ (医学博士 谷口英喜)第5回
名医の腕に頼らず「システムとして患者を支援する」手術治療ということで、スキルミクス(Skill Mix)型チーム医療による周術期管理を紹介してきました。これには大きなメリットがあります。実際、諸外国では既に導入が進んで、手術合併症の発生率減少や入院期間の短縮、医療費の削減、医療従事者の働き方改革の実現につながっています。以前では考えられなかった夢のような効果が得られているにもかかわらず、日本ではいまだに普及していないのはなぜでしょうか。そこには、幾つもの乗り越えなくてはならない課題があるのです。
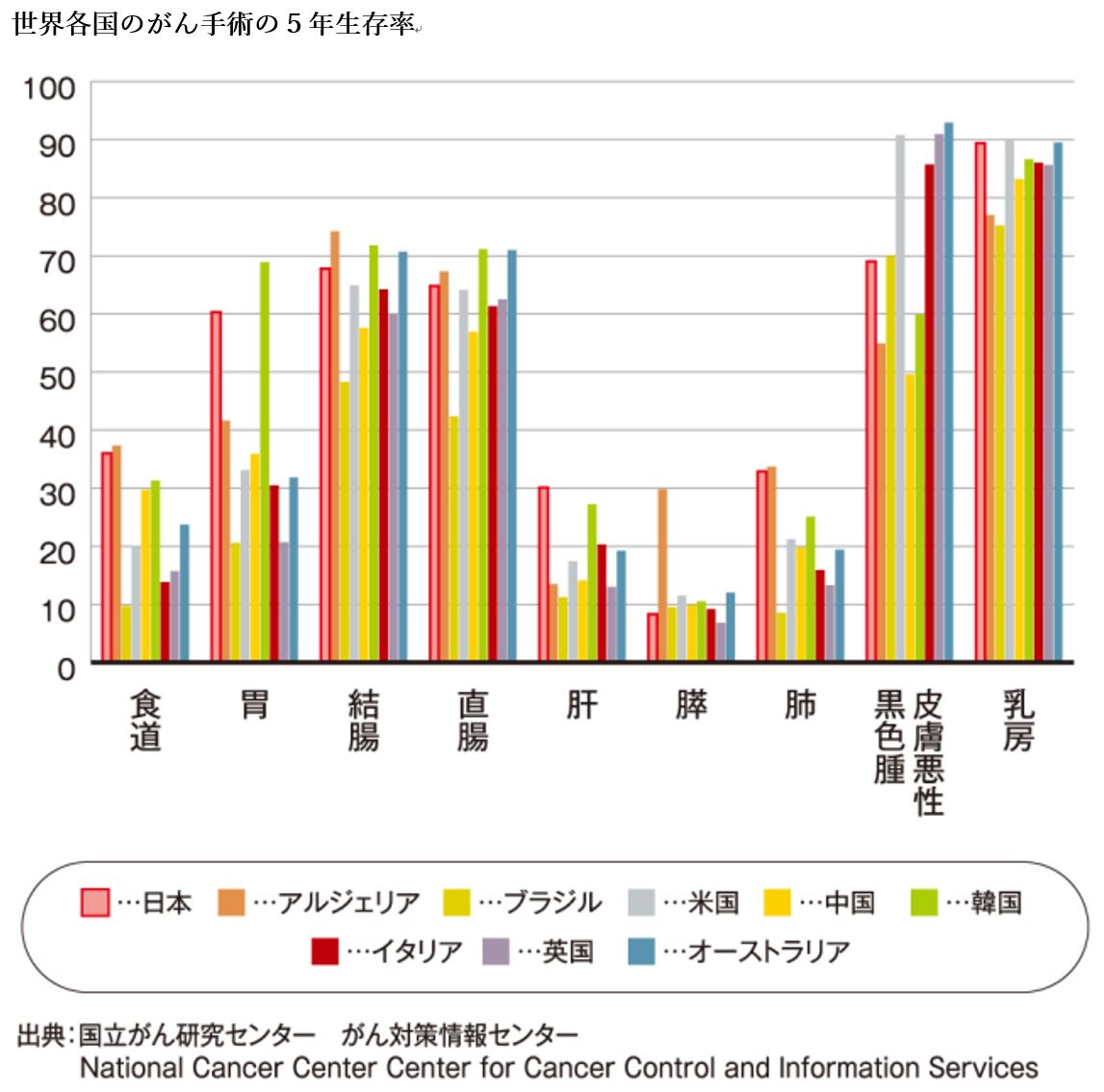
高い日本の5年生存率
◇厚労省は消極的
現在の日本の保険医療制度では、スキルミクス型チーム医療である「術後回復能力強化プログラム」を実施しても経済的な増収(インセンティブ)がありません。逆に医療スタッフの人件費が増加する一方で、入院期間が短くなって空病床が生じることで収入は減るでしょう。日本の医療機関で積極的に着手するには、このような壁があるのです。私は同プログラムの導入を進める「日本外科代謝栄養学会」の保険委員です。この学会が5年間にわたり、厚生労働省に同プログラムの導入を働きかけていますが、毎年不採用になっています。理由は「効果が示された国内の研究が少ないから」というものです。
もっともな理屈にも聞こえますが、インセンティブがないのですから導入する医療施設は非常に少なく、このため効果を示すことができないのはある意味で当然です。その一方、少額でも追加されればすぐにでも開始したい、または開始できるという施設は多くあります。これらの施設でプログラムの取り組みが始まれば、手術を受ける患者にどれだけ安全性と安心感を提供できることか、想像に難しくありません。早くそうなるように学会を通じて申請を継続しています。
◇治療成績の良さが足引っ張る
日本に術後回復能力強化プログラムが普及しないもう一つの理由を述べましょう。皮肉なことですが、現在の治療体制であっても日本が世界上位の治療成績と合併症の低発生率を実現していることです。このため「今のままでも十分」という声が出てしまうのです。大腸がん手術での合併症の発生率を見ると、諸外国が20~30%であるのに比べ、日本では10%前後というデータが報告されています。外科医の技術力と麻酔科医の全身管理能力の双方が高いので、合併症の発生率が低下していると考えます。
次に、治療成績を見ましょう。国立がん研究センターが2010~14年における各種がんの5年生存率を調査した結果、あらゆるがんにおいて5年生存率は多くの国に比べて高い結果となりました。
これらの結果を見れば、新しいプログラムを導入する必要性をあまり感じないかもしれません。しかし、患者は手術前後の長期間の絶飲食や強力な下剤の投与、長期入院などを強いられています。手術する医療従事者も時間外労働や休日出勤をし、休憩時間を削って医療を提供し続けているからこそ、この数字があるのです。さらに言えば、高額な医療費が医療財政を圧迫しています。このプログラムを導入できれば、現在の良い成果を維持しながら現状の課題を軽減できます。
この結果、患者の意識変革を通して医療費の節減も進めることになります。例えば、現在患者の多くは手術を受けた病院で、手術でできた傷口がふさがったので縫っていた糸を抜く「抜糸」まですべての治療を受けたいと思っています。このため入院期間が長期化して、病床の回転が滞るのです。一方、術後回復能力強化プログラムを実施している国では、入院期間は短期間になります。例えば、大腸がんの手術は日本では5~7泊がほとんどなのに対し、導入国では3泊4日で退院します。
手術後、早期退院ができる事を示す海外のイラスト
◇早期退院を目指す諸外国
そのスケジュール表を見てみましょう。横軸が時間経過、1列目から手術当日、手術後1日目、手術後2日目、手術後3日目になります。縦軸が治療経過、1行目が呼吸訓練、2行目が行動範囲、3行目が薬物治療、4行目が栄養摂取状況、5行目が身体に入っている管(点滴やドレーン)です。イラストで記載されているので分かりやすく、手術後3日目には家に帰る服装になっているのに気が付きます。
手術当日を見ても違いが明白です。手術当日はベッド上で安静、飲食もできない日本に対して、このスケジュール表では座って生活、チューインガムをかんだり、飲料摂取をしたりしています。手術後1日目は日本でも歩行や液体飲料の摂取が始まりますが、このスケジュール表では点滴や尿の管が全て外れている点が大きく違います。早く管を抜くことで行動範囲が広がり、管を通した病原菌による感染や管による痛みから解放されます。手術後2日目では食事の質に違いが出ます。液体飲料の日本に対してスケジュール表では固形物が摂取できるようになっています。そして、手術後3日目には歩いて自宅に帰る様子が描かれています。
多くの患者がこのスケジュールに同意している理由として、保険医療制度の違いにあります。日本のように患者の医療費の支払い上限が決まっていたり、入院期間が長引くと病院に診療報酬が多く支払われたりする国はほとんどないのです。多くの国では1日でも入院期間が長引くと、患者の自費負担が増え、病院のもうけも減る仕組みになっています。だから、患者も病院も早期退院を目指しているのです。
◇退院後のフォローが重要
諸外国では出来る入院期間の短縮がなぜ進まないのでしょうか。診療報酬の問題、既に治療成績が良いこと、入院期間の短縮を患者も病院も望まないことといった理由の他に、退院後のフォロー体制の違いにあるのです。
先ほどのスケジュール表で手術後3日目に歩いて帰る先は自宅の人もいますが、病院の近隣にある一定の基準を満たしたホテルなどの宿泊療養施設に滞在する患者もいるのです。日本でも新型コロナウイルスの感染拡大の中で宿泊療養施設の話題が出始めました。諸外国では既に退院後の受け入れ先として宿泊療養施設が活用されていたわけです。手術後4日目以降ですと、日本では液体食から固形食に移行する食事調整や手術でできた傷とその周囲の消毒を受けるくらいの患者が多いので、近隣の宿泊療養施設に滞在して通院してもらえば十分対応できます。
また、帰宅された場合にも在宅訪問看護や地域ケアセンターのフォロー体制を利用できるようになっています。日本では、手術後の患者を直接、在宅でフォローできる体制は確立されていません。入院期間の短縮を達成するには、地域医療連携を含めたフォロー体制の確立が必要です。
退院後のフォロー体制も異なります。電話やネットを使用して退院患者と密接に連絡を取りながら、手術後の経過を追います。少しでも異常な経過がある場合には、すぐ病院への受診をすすめるシステムが出来上がっています。
日本の医療レベルは世界でも1級です。その医療レベルに術後回復能力強化プログラムの概念が加われば空床を確保でき、さらに質の高い、患者も医療従事者にも満足度が高い、そして逼迫(ひっぱく)した医療財政を救済できると確信します。導入の際の課題を解決しながら、英国のような国策による術後回復能力強化プログラムの導入を期待します。(了)
谷口 英喜(たにぐち・ひでき)
麻酔科医師 医学博士
済生会横浜市東部病院 患者支援センター長兼栄養部部長。1991年、福島県立医科大学医学部を卒業。専門は麻酔・集中治療、経口補水療法、体液管理、臨床栄養、周術期体液・栄養管理・チーム医療など。麻酔科認定指導医、日本集中治療医学会専門医、日本救急医学会専門医、東京医療保健大学大学院客員教授。テレビ、ラジオに多数出演。年に1冊のペースで、水電解質、経口補療法に関する著書を出版。2021年には「はじめてとりくむ水電解質管理 上下2巻」を刊行。ウェブサイト
(2022/05/25 05:00)
【関連記事】