<セミナー開催レポート> 東大特任教授 中川恵一氏講演 「日本人の起源とがん~がんの県民性~」「子宮頸がんを防ぐ~最近のトピックスから~」
がん対策推進企業アクション事務局
がん対策の普及促進を目指し、企業内における「がん検診受診率向上」「治療と仕事の両立支援」に向けた啓発活動を行う 「がん対策推進企業アクション」(厚生労働省委託事業)は、2024年2月14日(水)に、「日本人の起源とがん」および「子宮頸がんとHPVワクチン」をテーマにしたメディア向けセミナーを、オンライン/オフラインで同時開催しました。 当日は、「がん対策推進企業アクション」のアドバイザリーボード議長であり、「がんの緩和ケアに係る部会」座長も務める中川恵一氏(東京大学大学院医学系研究科 総合放射線腫瘍学講座 特任教授 がん検診のあり方に関する検討会構成員)が、両テーマについて講演しました。その内容をレポートします。
感染型のがんとは

今、がんの要因の1位は感染です。男性の発がん原因の1位は喫煙(24%)ですが、男女合わせた数字では、感染が16.6%で1位、喫煙は15.2%で2位です。この感染が1位だという事実は、あまり知られていないと思います。
感染型のがんで重要なものが4つあります。1つ目は胃がん。子どもの頃のピロリ菌感染が原因というのが9割以上です。子宮頸がんは原因のほぼ100%が性交渉によるHPV(ヒトパピローマウイルス)感染。ワクチンを打つとリスクは1割になります。肝臓がんは7~8割がC型・B型の肝炎ウイルスが原因です。また成人T細胞白血病という母乳で感染するがんもあります。こういった感染型のがんに関する話を交えながら、本日のテーマについて進めていきます。
1部:「日本人の起源とがん~がんの県民性~」
日本では、地域によって多いがんと少ないがんがあります。

●胃がんは秋田県などに多い
胃がんは秋田県などに多いです。なぜかというと、秋田の人たちが、塩分を多くとるからです。
動物実験でピロリ菌に感染したネズミに塩分の高い餌をあげると胃がん発生率がどんどん上がっていく結果が出ました。この塩分というのは、味噌汁みたいなものではなく、練ウニとかいくらといった塩蔵品のような濃い塩分です。こういった濃い塩分をとることで胃がんが増えることがわかっています。秋田県に他の県よりピロリ菌がある人が多いというわけではなく、塩分を取る人が多いから胃がんが多くなるということです。
胃がんを減らすには、減塩をすすめること、そしてピロリ菌の有無をチェックして、陽性者には除菌をすすめることです。ピロリ菌がある人が塩分をとると危険ということですので、早期にチェックするのが効果的です。例えば佐賀県では、中学校3年生にピロリ菌のスクリーニングをし、陽性だった場合は、希望があれば公費で除菌しています。因みに、中学3年生のピロリ菌の感染率は5%です。
また、除菌をしたらもう安心ということではなく、胃がんの検診は必要です。
●肝臓がんは佐賀県などに多い
肝臓がんの原因の7~8割が、C型・B型の肝炎ウイルスです。佐賀県がずっと肝臓がんの死亡率が高い原因は、佐賀県一帯の東シナ海周辺にC型肝炎ウイルスが多いからです。
ピロリ菌と同様に、肝炎ウイルスも大人になってから感染することはありません。したがって、検査をすることが重要なのですが、実際には行われていません。毎年肝機能の検査をしているのに、もったいない話です。私は入職時に検査を行うというのが有効だと思います。実は、最近になって国も、職域におけるウイルス性肝炎対策について協力の要請をしています。
●乳がんは東京都など(都会)に多い
女性のがんのトップは乳がんで、その罹患率は急激に増加しており、40年間で4倍になっています。その背景には少子化があります。現代の日本人女性の生涯月経回数は450回ですが、100年前は85回でした。なぜかというと、子沢山だったからです。
妊娠・出産により生理が止まりますので、その間、女性ホルモンによる刺激がぐんと減ります。乳がんのピークのひとつが40代の後半にあるのも、女性ホルモンが関係しています。女性は閉経になると女性ホルモンの分泌が止まりますので、その直前にもピークがくるのです。
今、1人も子どもを産まない人も多く、また栄養状態がよくなり初潮が早く閉経が遅いということにもなっていて、長い間女性ホルモンの影響を受け続けています。そのことが、結果的に乳がんのリスクを非常に高めており、出生率が低い東京が1位になっているというわけです。
●日本人の起源
もともと日本には縄文人がいましたが、そこに弥生人が渡来して大和朝廷をつくりました。渡来人のゲノム(遺伝情報)は大和朝廷があった近畿を中心として中国地方・中部地方に残っています。結果的に先住民族である縄文人は北と南の辺境に追いやられました。縄文人のゲノム比率を見てみると、鹿児島・沖縄や東北の岩手・青森が多くなっています。
●白血病は沖縄県などに多い(縄文系のがんリスク)
ヒトT細胞白血病は主に母乳で感染するウイルス(HTLV-1)が原因の白血病です。実は白血病は小児に多いのですが、このヒトT細胞白血病は30~50年の潜伏期を経て大人だけが発症します。キャリア数は全国で約100万人いて、発症すると死亡率が高いので、感染の予防が重要です。一番簡単なのは(母親が感染している場合は)母乳を与えないことです。
実はこのウイルスは日本に多く見られます。特に南九州・沖縄・東北に多いのですが、この地域は縄文人のゲノムが色濃く反映されていて、結果的に白血病が多いという結果になっています。
●お酒によるがんリスクは近畿・東海・中国地方で高い(弥生系のがんリスク)

弥生人はお酒による発がんリスクが非常に高いです。酒を飲んで赤くなる現象をエイジアンフラッシュと言いますが、同じアジアでもインドネシアやフィリピンには赤くなる人がいません。この現象があるのは中国の東北地方の一部、朝鮮半島、日本列島くらいです。赤くなる原因はアセトアルデヒド脱水素酵素2型(ALDH2)というものですが、日本人の45%は、このALDH2 の遺伝子変異をもっていると言われています。
縄文人はこの遺伝子変異をもっていないので縄文人が多い北と南の辺境の人たちはお酒に強く飲んでも顔が赤くなりません。逆に、弥生人が多い日本列島の中央部、近畿・東海・中国地方の人たちは、お酒に弱く顔が赤くなります。赤くなっているということは、発がん物質が体の中に蓄積しているということ。赤くなる人が3合のお酒を飲むと食道がんになるリスクが50倍になります。
このように同じ日本人でも様々なリスクがあります。大切なのは、自分のリスクを知ることです。
2部:「子宮頸がんを防ぐ~最近のトピックスから~」
累積がん罹患リスク(生涯で何らかのがんに罹患する確率)では、男性が65.5%で3人に2人、女性が51.2%で2人に1人となっていますが、男女別がん罹患者数をみると、55歳までは女性の方が多くなっています。特に30~40代では女性が男性の2倍です。その理由として、子宮頸がんのヤマが30代後半に、乳がんの一つのヤマが40代にあるということがあげられます。特に子宮頸がんのピークは出産年齢にあたりますので、これが少子化問題にもつながります。

●子宮頸がんとは
子宮は子宮体部と子宮頚部からできていて、それぞれ別の臓器です。子宮体癌は乳がんに近いもので、女性ホルモンによって増えるがんです。一方子宮頸がんは性交渉にともなうHPV(ヒトパピローマウイルス)感染によるものです。子宮頸がんの罹患率は先進国の中で日本だけが上がっており、大きな問題です。
HPVは、性経験のある女性の7~8割が経験するありふれたウイルスでほとんどは排除されますが、一部残り、わずかな確率ですが、がんになります。子宮頸がんの発症にはこのウイルスの存在が欠かせないので、性経験をもたない女性は基本的には罹りません。
●HPVワクチンについて
子宮頸がんのHPVには非常に多くのタイプがあり、ざっくり言うと、がんをつくる高リスク型とがんをつくらない低リスク型があります。そしてHPVの型で1番まずいのは16型、次が18型。この二つが子宮頸がんの発症原因の3分の2を占めます。その他の高リスク型のものも合わせると88.2%となり、そういったウイルスはワクチンによってブロックすることができます。

HPVワクチンというのは、発がん性を含まないHPVの殻です。この殻を事前に注射しておくと抗体ができ、本物のウイルスがやってきてもこの抗体が攻撃してくれます。
HPVワクチンは、含まれるウイルスの型によって、2価、4価、9価となっており、2価、4価のワクチンで子宮頸がんの65%、9価なら9割を予防できます。接種年齢ごとの発症比率では、接種なしを100とすると、10~17歳の接種で88%減少しますが、17~30歳になると53%の減少にとどまります。ワクチンには、感染したウイルスを排除する力はなく感染を予防するものなので、性交渉をする前にワクチンを打たなければなりません。
●日本におけるワクチン接種および検診の状況
日本は、国際的にみるとHPVワクチンの接種率が低くなっており、結果的に罹患率が高くなっています。そこで国は、HPVワクチンの接種を逃した人たちのための「キャッチアップ接種」を行っています。このキャッチアップ接種は来年3月までとなっていますが、15歳以上は3回の接種が必要で、それに6カ月かかりますので、今年の9月までに1回目を打っておく必要があります。子宮頸がんは、このワクチンを打ち、がん検診をすれば、根絶できます。例えばワクチンの接種率が85%になり、検診受診率が85%になれば、95%の子宮頸がんを防ぐことができます。
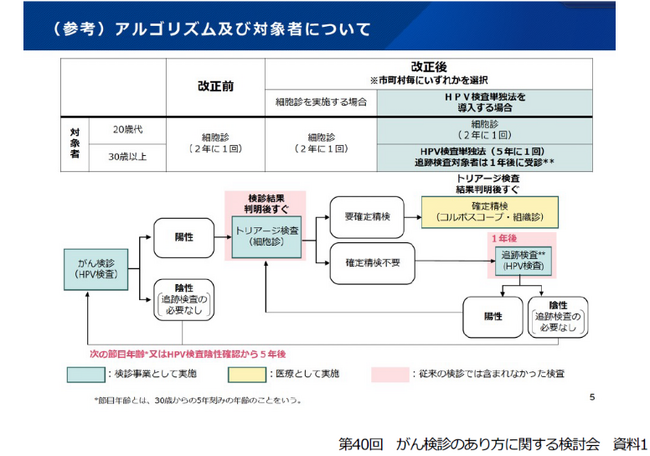
健康増進法の検診では子宮頸がんは20歳からとなっていますが、20代の検診受診率は15%にすぎません。そして、検診をうけない理由の1位は「受ける時間がないから」です。このこともあって、国は子宮頸がん検診にHPV検査単独法を加える指針改定の発出をしました。現行では20歳以上が2年に1度細胞診をすることになっていますが、改定後、30歳以上では左図の通りHPV検査を5年に1回実施します。HPVがあるかどうか5年に一度見て、陰性の人は次の5年後、陽性の人はとりあえず細胞診をして、同じ検体を残しておいてそれで検査をするということになります。
この方法は自治体ごとに選ぶことができ、はじめから実施できる自治体は少ないかもしれませんが、ドラスティックな変化と言えます。
●子宮頸がんの治療法

子宮頸がんの手術は、早期の上皮内がんや微小浸潤がんには円錐切除術が非常に有効で、進行がんになると広汎子宮全摘出術が行われます。
世界的には、広汎子宮全摘を行うような進行がんについては放射線治療がよく行われています。放射線治療では、体外照射に加え、腔内照射を行いますが、日本ではあまり行われていません。 子宮頸がんの多くは放射線(+抗がん剤)治療で完治しますが、手術と放射線で治療した場合も同程度の治癒率となります。放射線治療を高額だと思っている人も多いですが、実は放射線治療の99%は健康保険で賄われますし、入院せずに通院で治療することもができます。
子宮頸がんIIB期の治療法において、世界的なガイドラインの中に手術はありません。一方、日本では放射線治療が増加傾向にはありますが、まだまだ手術がなされており、また手術が終わった後、約半数で放射線治療も行っています。手術後に放射線治療を行うとリンパ浮腫になるリスクが高くなりますし、放射線だけの方が時間もお金も少なくて済みます。
登壇者プロフィール
東京大学大学院医学系研究科
総合放射線腫瘍学講座 特任教授 中川恵一氏
http://www.u-tokyo-rad.jp/staff/nakagawa.html

厚生労働省「がん検診のあり方に関する検討会」構成員、「がんの緩和ケアに係る部会」座長、文部科学省「がん教育のあり方に関する検討委員会」委員など。東京大学医学部医学科卒業後、東京大学医学部放射線医学教室選任講師などを経て現職。緩和ケア診療部長、放射線治療部門長などを歴任。著作には『コロナとがん』などがんに関する著書多数。日本経済新聞でコラム「がん社会を診る」を掲載中。
【がん対策推進企業アクションとは】
厚生労働省がん対策推進企業アクション事業は、がん対策の普及啓発を目指し2009 年度にスタート。職域からのアプローチで、国民のがん検診受診率60%以上への引き上げと、がんになっても働き続けられる社会の構築を目指す国家プロジェクトです。今年度で15年目を迎え、大企業から中小企業まで幅広く、業種を問わず参加できる取り組みとなっています。
<がん対策推進企業アクションHP>
https://www.gankenshin50.mhlw.go.jp/
<がん対策推進企業アクションのプレスリリース一覧>
https://prtimes.jp/main/html/searchrlp/company_id/86966
企業プレスリリース詳細へ
PR TIMESトップへ
がん対策の普及促進を目指し、企業内における「がん検診受診率向上」「治療と仕事の両立支援」に向けた啓発活動を行う 「がん対策推進企業アクション」(厚生労働省委託事業)は、2024年2月14日(水)に、「日本人の起源とがん」および「子宮頸がんとHPVワクチン」をテーマにしたメディア向けセミナーを、オンライン/オフラインで同時開催しました。 当日は、「がん対策推進企業アクション」のアドバイザリーボード議長であり、「がんの緩和ケアに係る部会」座長も務める中川恵一氏(東京大学大学院医学系研究科 総合放射線腫瘍学講座 特任教授 がん検診のあり方に関する検討会構成員)が、両テーマについて講演しました。その内容をレポートします。
感染型のがんとは

今、がんの要因の1位は感染です。男性の発がん原因の1位は喫煙(24%)ですが、男女合わせた数字では、感染が16.6%で1位、喫煙は15.2%で2位です。この感染が1位だという事実は、あまり知られていないと思います。
感染型のがんで重要なものが4つあります。1つ目は胃がん。子どもの頃のピロリ菌感染が原因というのが9割以上です。子宮頸がんは原因のほぼ100%が性交渉によるHPV(ヒトパピローマウイルス)感染。ワクチンを打つとリスクは1割になります。肝臓がんは7~8割がC型・B型の肝炎ウイルスが原因です。また成人T細胞白血病という母乳で感染するがんもあります。こういった感染型のがんに関する話を交えながら、本日のテーマについて進めていきます。
1部:「日本人の起源とがん~がんの県民性~」
日本では、地域によって多いがんと少ないがんがあります。

●胃がんは秋田県などに多い
胃がんは秋田県などに多いです。なぜかというと、秋田の人たちが、塩分を多くとるからです。
動物実験でピロリ菌に感染したネズミに塩分の高い餌をあげると胃がん発生率がどんどん上がっていく結果が出ました。この塩分というのは、味噌汁みたいなものではなく、練ウニとかいくらといった塩蔵品のような濃い塩分です。こういった濃い塩分をとることで胃がんが増えることがわかっています。秋田県に他の県よりピロリ菌がある人が多いというわけではなく、塩分を取る人が多いから胃がんが多くなるということです。
胃がんを減らすには、減塩をすすめること、そしてピロリ菌の有無をチェックして、陽性者には除菌をすすめることです。ピロリ菌がある人が塩分をとると危険ということですので、早期にチェックするのが効果的です。例えば佐賀県では、中学校3年生にピロリ菌のスクリーニングをし、陽性だった場合は、希望があれば公費で除菌しています。因みに、中学3年生のピロリ菌の感染率は5%です。
また、除菌をしたらもう安心ということではなく、胃がんの検診は必要です。
●肝臓がんは佐賀県などに多い
肝臓がんの原因の7~8割が、C型・B型の肝炎ウイルスです。佐賀県がずっと肝臓がんの死亡率が高い原因は、佐賀県一帯の東シナ海周辺にC型肝炎ウイルスが多いからです。
ピロリ菌と同様に、肝炎ウイルスも大人になってから感染することはありません。したがって、検査をすることが重要なのですが、実際には行われていません。毎年肝機能の検査をしているのに、もったいない話です。私は入職時に検査を行うというのが有効だと思います。実は、最近になって国も、職域におけるウイルス性肝炎対策について協力の要請をしています。
●乳がんは東京都など(都会)に多い
女性のがんのトップは乳がんで、その罹患率は急激に増加しており、40年間で4倍になっています。その背景には少子化があります。現代の日本人女性の生涯月経回数は450回ですが、100年前は85回でした。なぜかというと、子沢山だったからです。
妊娠・出産により生理が止まりますので、その間、女性ホルモンによる刺激がぐんと減ります。乳がんのピークのひとつが40代の後半にあるのも、女性ホルモンが関係しています。女性は閉経になると女性ホルモンの分泌が止まりますので、その直前にもピークがくるのです。
今、1人も子どもを産まない人も多く、また栄養状態がよくなり初潮が早く閉経が遅いということにもなっていて、長い間女性ホルモンの影響を受け続けています。そのことが、結果的に乳がんのリスクを非常に高めており、出生率が低い東京が1位になっているというわけです。
●日本人の起源
もともと日本には縄文人がいましたが、そこに弥生人が渡来して大和朝廷をつくりました。渡来人のゲノム(遺伝情報)は大和朝廷があった近畿を中心として中国地方・中部地方に残っています。結果的に先住民族である縄文人は北と南の辺境に追いやられました。縄文人のゲノム比率を見てみると、鹿児島・沖縄や東北の岩手・青森が多くなっています。
●白血病は沖縄県などに多い(縄文系のがんリスク)
ヒトT細胞白血病は主に母乳で感染するウイルス(HTLV-1)が原因の白血病です。実は白血病は小児に多いのですが、このヒトT細胞白血病は30~50年の潜伏期を経て大人だけが発症します。キャリア数は全国で約100万人いて、発症すると死亡率が高いので、感染の予防が重要です。一番簡単なのは(母親が感染している場合は)母乳を与えないことです。
実はこのウイルスは日本に多く見られます。特に南九州・沖縄・東北に多いのですが、この地域は縄文人のゲノムが色濃く反映されていて、結果的に白血病が多いという結果になっています。
●お酒によるがんリスクは近畿・東海・中国地方で高い(弥生系のがんリスク)

弥生人はお酒による発がんリスクが非常に高いです。酒を飲んで赤くなる現象をエイジアンフラッシュと言いますが、同じアジアでもインドネシアやフィリピンには赤くなる人がいません。この現象があるのは中国の東北地方の一部、朝鮮半島、日本列島くらいです。赤くなる原因はアセトアルデヒド脱水素酵素2型(ALDH2)というものですが、日本人の45%は、このALDH2 の遺伝子変異をもっていると言われています。
縄文人はこの遺伝子変異をもっていないので縄文人が多い北と南の辺境の人たちはお酒に強く飲んでも顔が赤くなりません。逆に、弥生人が多い日本列島の中央部、近畿・東海・中国地方の人たちは、お酒に弱く顔が赤くなります。赤くなっているということは、発がん物質が体の中に蓄積しているということ。赤くなる人が3合のお酒を飲むと食道がんになるリスクが50倍になります。
このように同じ日本人でも様々なリスクがあります。大切なのは、自分のリスクを知ることです。
2部:「子宮頸がんを防ぐ~最近のトピックスから~」
累積がん罹患リスク(生涯で何らかのがんに罹患する確率)では、男性が65.5%で3人に2人、女性が51.2%で2人に1人となっていますが、男女別がん罹患者数をみると、55歳までは女性の方が多くなっています。特に30~40代では女性が男性の2倍です。その理由として、子宮頸がんのヤマが30代後半に、乳がんの一つのヤマが40代にあるということがあげられます。特に子宮頸がんのピークは出産年齢にあたりますので、これが少子化問題にもつながります。

●子宮頸がんとは
子宮は子宮体部と子宮頚部からできていて、それぞれ別の臓器です。子宮体癌は乳がんに近いもので、女性ホルモンによって増えるがんです。一方子宮頸がんは性交渉にともなうHPV(ヒトパピローマウイルス)感染によるものです。子宮頸がんの罹患率は先進国の中で日本だけが上がっており、大きな問題です。
HPVは、性経験のある女性の7~8割が経験するありふれたウイルスでほとんどは排除されますが、一部残り、わずかな確率ですが、がんになります。子宮頸がんの発症にはこのウイルスの存在が欠かせないので、性経験をもたない女性は基本的には罹りません。
●HPVワクチンについて
子宮頸がんのHPVには非常に多くのタイプがあり、ざっくり言うと、がんをつくる高リスク型とがんをつくらない低リスク型があります。そしてHPVの型で1番まずいのは16型、次が18型。この二つが子宮頸がんの発症原因の3分の2を占めます。その他の高リスク型のものも合わせると88.2%となり、そういったウイルスはワクチンによってブロックすることができます。

HPVワクチンというのは、発がん性を含まないHPVの殻です。この殻を事前に注射しておくと抗体ができ、本物のウイルスがやってきてもこの抗体が攻撃してくれます。
HPVワクチンは、含まれるウイルスの型によって、2価、4価、9価となっており、2価、4価のワクチンで子宮頸がんの65%、9価なら9割を予防できます。接種年齢ごとの発症比率では、接種なしを100とすると、10~17歳の接種で88%減少しますが、17~30歳になると53%の減少にとどまります。ワクチンには、感染したウイルスを排除する力はなく感染を予防するものなので、性交渉をする前にワクチンを打たなければなりません。
●日本におけるワクチン接種および検診の状況
日本は、国際的にみるとHPVワクチンの接種率が低くなっており、結果的に罹患率が高くなっています。そこで国は、HPVワクチンの接種を逃した人たちのための「キャッチアップ接種」を行っています。このキャッチアップ接種は来年3月までとなっていますが、15歳以上は3回の接種が必要で、それに6カ月かかりますので、今年の9月までに1回目を打っておく必要があります。子宮頸がんは、このワクチンを打ち、がん検診をすれば、根絶できます。例えばワクチンの接種率が85%になり、検診受診率が85%になれば、95%の子宮頸がんを防ぐことができます。

健康増進法の検診では子宮頸がんは20歳からとなっていますが、20代の検診受診率は15%にすぎません。そして、検診をうけない理由の1位は「受ける時間がないから」です。このこともあって、国は子宮頸がん検診にHPV検査単独法を加える指針改定の発出をしました。現行では20歳以上が2年に1度細胞診をすることになっていますが、改定後、30歳以上では左図の通りHPV検査を5年に1回実施します。HPVがあるかどうか5年に一度見て、陰性の人は次の5年後、陽性の人はとりあえず細胞診をして、同じ検体を残しておいてそれで検査をするということになります。
この方法は自治体ごとに選ぶことができ、はじめから実施できる自治体は少ないかもしれませんが、ドラスティックな変化と言えます。
●子宮頸がんの治療法

子宮頸がんの手術は、早期の上皮内がんや微小浸潤がんには円錐切除術が非常に有効で、進行がんになると広汎子宮全摘出術が行われます。
世界的には、広汎子宮全摘を行うような進行がんについては放射線治療がよく行われています。放射線治療では、体外照射に加え、腔内照射を行いますが、日本ではあまり行われていません。 子宮頸がんの多くは放射線(+抗がん剤)治療で完治しますが、手術と放射線で治療した場合も同程度の治癒率となります。放射線治療を高額だと思っている人も多いですが、実は放射線治療の99%は健康保険で賄われますし、入院せずに通院で治療することもができます。
子宮頸がんIIB期の治療法において、世界的なガイドラインの中に手術はありません。一方、日本では放射線治療が増加傾向にはありますが、まだまだ手術がなされており、また手術が終わった後、約半数で放射線治療も行っています。手術後に放射線治療を行うとリンパ浮腫になるリスクが高くなりますし、放射線だけの方が時間もお金も少なくて済みます。
登壇者プロフィール
東京大学大学院医学系研究科
総合放射線腫瘍学講座 特任教授 中川恵一氏
http://www.u-tokyo-rad.jp/staff/nakagawa.html

厚生労働省「がん検診のあり方に関する検討会」構成員、「がんの緩和ケアに係る部会」座長、文部科学省「がん教育のあり方に関する検討委員会」委員など。東京大学医学部医学科卒業後、東京大学医学部放射線医学教室選任講師などを経て現職。緩和ケア診療部長、放射線治療部門長などを歴任。著作には『コロナとがん』などがんに関する著書多数。日本経済新聞でコラム「がん社会を診る」を掲載中。
【がん対策推進企業アクションとは】
厚生労働省がん対策推進企業アクション事業は、がん対策の普及啓発を目指し2009 年度にスタート。職域からのアプローチで、国民のがん検診受診率60%以上への引き上げと、がんになっても働き続けられる社会の構築を目指す国家プロジェクトです。今年度で15年目を迎え、大企業から中小企業まで幅広く、業種を問わず参加できる取り組みとなっています。
<がん対策推進企業アクションHP>
https://www.gankenshin50.mhlw.go.jp/
<がん対策推進企業アクションのプレスリリース一覧>
https://prtimes.jp/main/html/searchrlp/company_id/86966
企業プレスリリース詳細へ
PR TIMESトップへ
(2024/02/28 16:40)
- データ提供
-

本コーナーの内容に関するお問い合わせ、または掲載についてのお問い合わせは株式会社 PR TIMES ( )までご連絡ください。製品、サービスなどに関するお問い合わせは、それぞれの発表企業・団体にご連絡ください。
)までご連絡ください。製品、サービスなどに関するお問い合わせは、それぞれの発表企業・団体にご連絡ください。
 )までご連絡ください。製品、サービスなどに関するお問い合わせは、それぞれの発表企業・団体にご連絡ください。
)までご連絡ください。製品、サービスなどに関するお問い合わせは、それぞれの発表企業・団体にご連絡ください。