本態性高血圧〔ほんたいせいこうけつあつ〕
本態性高血圧の原因は、いまなお、はっきりしませんが、遺伝や体質が重要なことは事実で、高血圧の両親の子は、高血圧になることが多く、両親とも高血圧のないときは、高血圧になることは少ないのです。
この病気は緊張した社会環境で起こるといわれ、年齢は男性で35~50歳、女性で45~55歳の間に急に多くなります。
時には20歳代でも本態性高血圧が始まります。若年性高血圧では腎性高血圧、内分泌性高血圧、血管性高血圧など、原因のはっきりした二次性高血圧が多いです。
[症状]
はじめは自覚していないことが少なくありません。会社や学校の定期健康診断や、生命保険に加入するとき、血圧をはかってもらったら高いといわれ、それから気にするようになることが多いです。
頭が重い、頭痛、肩こり、めまい、耳鳴りがする、夜眠れない、便秘する、などとうったえる人もありますが、高血圧自体が自覚症状を出現させているかどうかは不明です。
血圧は、病気の初期には、日々の変動が多いのですが、のちには固定してきます。異常に高い血圧が長年続くと、まず心臓の負担が重くなるため、心臓は肥大を起こして、この負担に耐えようとします。他方、高血圧が続くと、動脈の細いところに硬化が起こります。はじめは動脈の壁がむくみ、けいれんして締めつけているだけであったものが、のちには実際に細くかたくなります。
この動脈硬化が心臓の血管(冠動脈)や脳の血管、腎臓の血管などに特に強く起こると、狭心症や心筋梗塞、心不全を起こしたり、脳出血や脳梗塞など、いわゆる脳卒中を起こしたり、また腎臓がわるくなり、尿毒症を起こしたりします。
このように心臓については、動脈の比較的太い部分の硬化が、また脳や腎臓では細動脈の病変が大きな意味をもちます。この脳と心臓と腎臓の3つの重要臓器の障害が、高血圧の患者さんの命に大きくかかわってきます。ふつうは、このような変化を起こすには、血圧が高くなってから20年か、それ以上もかかります。
本態性高血圧は、血圧が高いだけで心臓や血管になにも異常の見つからない時期と、心臓の肥大が起こってきて、X線写真や心電図に変化が起こり、眼底の血管でもすこし細い動脈に硬化が起こる時期、さらに症状が進んで心臓や腎臓の症状や脳卒中の発作が起こったり、眼底に出血などもみとめられてくる時期と、進行します。まれに経過が早く、血圧がいちじるしく高くなるものがあります。このような高血圧は、“加速型-悪性高血圧”と呼び、ふつうの良性高血圧と区別しています。
加速型-悪性高血圧では、最小血圧(拡張期血圧)が急に高く、130mmHg以上にもなり、腎臓機能が障害され、眼底に出血したり、神経障害が起こったりします。むかしはこの状態になると助かりませんでしたが、いまでは治療することによってほとんどの人が助かります。高血圧緊急症や切迫症として取り扱われ、専門施設での治療が必要です。それでもこのような状態にならないよう予防が大切です。
さきに述べた重要臓器のほか、いろいろな部分に血流の障害が起こるので、これを知る目的で次のような検査をおこないます。
[診断][検査]
血圧をはかり、これをくり返して、いろいろな状態での血圧を知り、記録することがもっとも重要であることは、いうまでもありません。診断の根拠も、くり返して測定した血圧の値が高いことです。24時間あるいは数日間、15分ごとまたは30分ごとに血圧を測定記録する機械も開発されて用いられています。血圧が高く、高血圧であると確定されれば、ホルモンの検査などにより、なにか特殊な原因のある高血圧でないことを確かめて、本態性高血圧と診断されます。
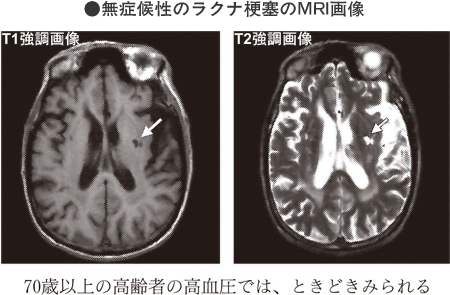
血圧の変動の有無、腎臓や心臓の状態、眼底検査などをして、病気の時期と重症度を決めます。心臓についてはX線検査、心電図、心臓超音波(心エコー)など、腎臓については尿の比重や微量アルブミン、たんぱく反応、血液や尿のクレアチニンの検査結果などが病気の程度の判断に使われます。高血圧で変化の起こる細い動脈の状態を見るために眼底を診察したり、眼底の写真を撮ることがあります。頭部のCT(コンピュータ断層撮影)検査やMRI(磁気共鳴画像法)検査で、無症候性の脳梗塞が発見されることがあります。
眼底の所見は、動脈硬化の程度や高血圧、糖尿病などによってそれぞれ特徴的な変化を示すので、それぞれの病気についての重症度をはかる分類(キースワグナー、シャイエやスコットなどの分類)があります。さきに述べた悪性高血圧の場合は、眼底に出血や、乳頭の浮腫がみとめられます。これらの検査によって、一般的な養生のほか、血圧降下薬を使うかどうか、特別な治療が必要かどうかが決まります。心臓や腎臓、脳などの病気が始まっているときは、それぞれ治療を要します。
そのほか、動脈硬化の程度を知るために、頸(けい)動脈エコー、動脈脈波伝播速度などを検査します。
■血圧の自己管理
高血圧の治療にもっとも大切なことは、定期的に血圧を測定することです。できるだけ朝・晩の1日2回、毎日測定することが重要で、測定したら血圧手帳や専用アプリなどに必ず記録します。
できれば自宅で安静にしているときや、職場で働いているときの血圧を測定して、医院で測定した血圧と比較しておくことが望ましいです。もし、診療所などで測定した血圧がすこし高くても、自宅や職場にいるときの血圧が正常であれば、主治医と相談のうえ、薬を服用せずに、毎日の血圧測定を続けて経過を観察します。
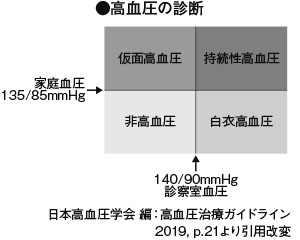
最近では自宅で安静にしているときに自分で測定した血圧(家庭血圧)が、治療の指標として、診察室での血圧よりも重要視されます。家庭血圧は通常、病院や医院で測定した血圧(診察室血圧)より低いことが多く、家庭血圧が最大血圧135mmHg、最小血圧85mmHg以上のとき、高血圧と診断します。診察室血圧と家庭血圧の高血圧の分類が異なる場合があります。白衣高血圧と仮面高血圧です。その場合は、家庭血圧を優先します。
白衣を着た医師や看護師を見ると緊張していちじるしく血圧が上昇し、家庭血圧はまったく正常という場合は、白衣高血圧と呼び、あまり強力に薬物治療をする必要はありませんが、高血圧のない人と比べると将来的な脳心血管病イベントリスクが高いため、注意深いフォローが必要です。逆に診療時の血圧は正常なのに、家庭で自分で測定した血圧が高い場合があることが最近注目されています。この状態を仮面高血圧といいます。この場合、家庭血圧が高いことのほうが問題できちんと治療する必要があります。毎日血圧測定して、自分の血圧を知ることは、きちんと薬をのむ意識付けとなり、薬の効果も確かめられます。高血圧は頻度が高い病気ですから、自宅に血圧計を用意し測定するとよいでしょう。
血圧を定期的に測定するとともに、症状の重さにしたがっていろいろな検査、特に心臓と腎臓の検査をくり返します。少なくとも1年に2回は、血液中のコレステロール、糖、ナトリウム、カリウムや尿素、窒素の量、尿のたんぱく、心電図などを検査してもらいます。
[治療]
一般的な養生としては、日常生活を規則正しくすることです。イライラしたり、なにかにせかされているような気持ちを鎮めます。便通は、毎朝1回あるように習慣づけます。睡眠を十分にとるよう心掛けます。床に入る前に、軽い体操をするとか、自分なりのよい方法を考えて熟睡できるようにします。
食事は、まず第一に、全体の量を少なめにします。食事をたくさん食べると、吸収したものは一部使われるだけで、余りは脂肪としてからだの中にたまります。肥満するとインスリンがむだに使われ、糖尿病も起こりやすくなります。この脂肪は血管のまわりにたまり、動脈硬化を悪化させます。だから、食物の量は、どうしても必要なだけの量にしておくのがよいのです。
次は食物の質ですが、動物性脂質を制限します。ただし良質のたんぱく質を減らさないようにします。つまり魚や鳥肉、獣肉でも赤身のものは必要です。腎臓の状態がわるくない限り、たんぱく質を特に制限することはありません。
動物性の脂質にはLDLコレステロール(悪玉コレステロール)や飽和脂肪酸がたくさん含まれており、そのため血中のLDLコレステロールも増して動脈硬化が進み、血液が固まりやすくなって、いろいろな臓器に障害を起こすようになります。
以前は高血圧の食事療法というと、すぐ菜食といったことがありましたが、適当なたんぱく質まで制限すると、かえって血管壁の栄養をわるくするおそれがあります。野菜や果物は、便通をととのえるのにもよいです。
食塩は少なくすること。できれば1日6g未満にします。食物中の食塩を極端に少なくする無食塩療法もあります。減塩食だけでも血圧は下がる傾向になります。ことに、心臓もわるいようなときは特に減塩は必要です。むくみなどもよくとれます。
日本人は食塩の摂取量が多く、関西で1日に10~15g、かつて東北では1日25gにも達していました。太平洋や中南米には無塩食をとっている民族もいますし、洋食ではふつうでも1日8g以下です。日本人で食塩を少なくした食事というと、だいたい1日10g程度になっています。
現在、全国平均で約10g/日の食塩を摂取しています。食塩が多めとなる原因は加工食品にあるといわれています。調味料として添加する食塩は3g/日以下に抑えるべきでしょう。
減塩と同時にカリウムやマグネシウムを多くとるようにしてください。カリウムはみかんなどの果物やじゃがいも、トマトなどの野菜に多く含まれ、マグネシウムはナッツ、ごぼうなどの根菜や海藻類に多く含まれています。ただし、重い腎障害を伴う人は高カリウム血症をきたす危険性が高いので、カリウム含有量の多い食物の積極的な摂取はすすめられません。
Ⅰ度高血圧(心臓や血管に重大な異常がなく、最大血圧159mmHg以下、最小血圧99mmHg以下)では、定期的に適切な有酸素運動をすることも大切です。
血圧を下げるための運動はやせるための運動とは違い、軽い運動で十分です。ラジオ体操、散歩、ゆっくりしたかけ足など気軽にやれることを選び、できれば毎日、少なくとも週3回以上30分くらいはおこなうようにしてください。動悸がしたり、息切れしたり、疲れるような運動は負担になり、望ましくありません。
■本態性高血圧の薬
有力な血圧降下薬がたくさんありますので、血圧を下げることは必ずしもむずかしくありません。むしろ、それらのなかには、人によって、多く用いると副作用を起こすものや血圧が下がりすぎることもあるので、血圧降下薬は医師の厳重な監視のもと、定期的に血圧を測定し、検査を受けて指示どおりに使わなければなりません。
もっとも古くから広く用いられているのは、サイアザイド系の降圧利尿薬です。この薬は、体内の食塩を腎臓から尿中へ出させるはたらきがあり、むくみをとるのに役立ちますが、高血圧では血管壁のナトリウムを除き、細動脈の抵抗を減らして血圧を下げます。ヒドロクロロチアジド、トリクロルメチアジドなど、多数の製剤が出ています。ほかの薬剤との併用もよくおこなわれています。
なお、この薬を使っていると、体内の食塩といっしょにカリウムも出るので、副作用としてからだがだるくなったり、脈が乱れたりします。したがって、不快な症状を予防するために果物や果汁を十分にとる必要があります。カリウム保持性の利尿薬(スピロノラクトン)と併用することもよくあります。
サイアザイド系利尿薬を長年使っていると、糖尿病や脂質異常症を悪化させ動脈硬化を促進する作用があり、末梢血流にわるい影響が出るという説があって、最近はほかの薬を第一に用いることが多くなってきました。その代表的なものは、カルシウム(Ca)拮抗薬、アンジオテンシン変換酵素阻害薬(ACE阻害薬)、アンジオテンシンⅡ受容体拮抗薬(ARB)の3つです。
各種のβ(ベータ)遮断薬は、交感神経緊張の影響を少なくし、心臓の負担を軽くして心臓病の発生を予防するといわれていますが、心不全の人に投与する場合は、少量から始めて少しずつ注意深く増量します。ぜんそくや高度徐脈には禁忌であり、肺疾患のある人、高齢者、末梢動脈硬化や耐糖能異常のある人にはすすめられません 。
動脈拡張作用のあるCa拮抗薬は、冠動脈や脳動脈の血流をよくするので広く用いられるようになりましたが、ときどき顔が赤くなったり、むくみを起こす副作用があります。
ACE阻害薬は、血圧上昇ホルモンであるアンジオテンシンの生成を阻害して、降圧作用を発揮する薬剤で、同時に血圧低下作用を有するブラジキニンをふやす作用もあり、広く高血圧治療に用いられています。特に減塩や利尿薬と併用するとその効果が高められます。
ACE阻害薬と似た作用を有するARBは、空せきの副作用もなく、しかもACE阻害薬と同等の効果が期待でき、現在広く使われています。降圧効果が大きく、糖尿病や臓器障害が進行した人にも有効なので、現在Ca拮抗薬についで、多く使用されています。
高血圧が重症でこれらの薬で十分に調節できない場合には、α(アルファ)遮断薬(プラゾシンなど)、中枢神経に作用するクロニジン、メチルドパなどを用います。
最近はどの薬も服用回数を減らせるようになってきて、続けて服用されやすくなってきています。
血圧降下薬の選択は、それぞれの固有の条件を考慮しておこなわれます。たとえば、高齢者にはCa拮抗薬、たんぱく尿にはACE阻害薬やARBなどを優先します。日本人は食塩摂取量が多く、利尿薬はこれらで十分に血圧が下がらないときに追加して使用されます 。
どの薬にもそれぞれ副作用はありますが個人差がありますので、血圧を少なくとも1~3カ月に1回は医師のもとではかって、同時にそれぞれの薬の副作用が出ていないか、よく検査してもらって確かめながら、医師の監督のもとに用いることが大切です。どんな薬でも副作用には注意しなければなりませんが、特に高血圧の薬は長期間服用するので副作用に気をつけることが重要です。
そのほか、心不全や腎臓の機能が低下している場合は強い利尿薬(たとえば、フロセミド)など、ほかの臓器の症状があればそれに応じた薬を使います。
■血圧降下薬を使うことの可否
血圧降下薬を使って高い血圧を下げるとどんな利益があるでしょうか。もし、高血圧そのものが病気であるなら、下げることはいいはずですが、からだのどこかに病気があり、それを補い助けるために血圧が上がっているとすれば、下げることはからだに不利になるわけです。
しかし、これは特殊な場合で、一般的には、高い血圧を下げて正常に保つことはよいことです。第一に、心臓の負担が軽くなります。細動脈の硬化も予防できるはずです。もし長年これを続けられれば、脳出血や脳梗塞も予防できます。高血圧をよく治療すれば脳出血を減らし、それによる死亡を減らすという統計が得られています。
また、悪性高血圧は、以前は非常にわるい経過をたどりましたが、強力な治療であきらかに寿命を延ばし、高血圧の人のなかで悪性高血圧になる人が少なくなって、血圧降下薬が悪性高血圧の発病の予防にも役立っていると考えられます。
高血圧が見つかったらなるべく早く医師に診察してもらって、適切な血圧降下薬を長い期間使わなければなりません。
サイアザイド系の降圧利尿薬は痛風の人には使いにくく、β遮断薬は徐脈、気管支ぜんそくのある患者には使えず、抗アルドステロン薬では、腎不全で高カリウム血症を起こしたり、スピロノラクトンでは男性でも乳房がはれることがあります。したがって、血圧降下薬は必ず医師の診察のもとに使わなければならないことを肝に銘じておいてください。
特に高齢者では、動脈硬化が進んでいることが多いので、血圧を急に下げすぎると危険です。血圧が下がりすぎるとめまいがしたり、頭が重くなったり、からだがだるくなったりします。また、食欲がなくなり、元気がなくなり、冷や汗や吐き気の起こることもあります。
高齢者では、最大血圧(収縮期血圧)が高くても、最小血圧(拡張期血圧)は低いことが少なくありません。これは、高齢者の大動脈がかたくなったための変化です。すなわち、最大血圧が170~200mmHgと高いわりには最小血圧が90mmHg以下と低い人がいます。
以前はこのような高齢者の収縮期のみの高血圧(収縮期高血圧)は、治療する必要がないと考えられていました。しかし、現在では血圧降下薬を服用することで、最大血圧を130mmHg以下に低下させることにより、脳卒中や心疾患の発症や死亡を減少させることがわかったため、積極的な治療をおこなうべきであると考えられています。
この病気は緊張した社会環境で起こるといわれ、年齢は男性で35~50歳、女性で45~55歳の間に急に多くなります。
時には20歳代でも本態性高血圧が始まります。若年性高血圧では腎性高血圧、内分泌性高血圧、血管性高血圧など、原因のはっきりした二次性高血圧が多いです。
[症状]
はじめは自覚していないことが少なくありません。会社や学校の定期健康診断や、生命保険に加入するとき、血圧をはかってもらったら高いといわれ、それから気にするようになることが多いです。
頭が重い、頭痛、肩こり、めまい、耳鳴りがする、夜眠れない、便秘する、などとうったえる人もありますが、高血圧自体が自覚症状を出現させているかどうかは不明です。
血圧は、病気の初期には、日々の変動が多いのですが、のちには固定してきます。異常に高い血圧が長年続くと、まず心臓の負担が重くなるため、心臓は肥大を起こして、この負担に耐えようとします。他方、高血圧が続くと、動脈の細いところに硬化が起こります。はじめは動脈の壁がむくみ、けいれんして締めつけているだけであったものが、のちには実際に細くかたくなります。
この動脈硬化が心臓の血管(冠動脈)や脳の血管、腎臓の血管などに特に強く起こると、狭心症や心筋梗塞、心不全を起こしたり、脳出血や脳梗塞など、いわゆる脳卒中を起こしたり、また腎臓がわるくなり、尿毒症を起こしたりします。
このように心臓については、動脈の比較的太い部分の硬化が、また脳や腎臓では細動脈の病変が大きな意味をもちます。この脳と心臓と腎臓の3つの重要臓器の障害が、高血圧の患者さんの命に大きくかかわってきます。ふつうは、このような変化を起こすには、血圧が高くなってから20年か、それ以上もかかります。
本態性高血圧は、血圧が高いだけで心臓や血管になにも異常の見つからない時期と、心臓の肥大が起こってきて、X線写真や心電図に変化が起こり、眼底の血管でもすこし細い動脈に硬化が起こる時期、さらに症状が進んで心臓や腎臓の症状や脳卒中の発作が起こったり、眼底に出血などもみとめられてくる時期と、進行します。まれに経過が早く、血圧がいちじるしく高くなるものがあります。このような高血圧は、“加速型-悪性高血圧”と呼び、ふつうの良性高血圧と区別しています。
加速型-悪性高血圧では、最小血圧(拡張期血圧)が急に高く、130mmHg以上にもなり、腎臓機能が障害され、眼底に出血したり、神経障害が起こったりします。むかしはこの状態になると助かりませんでしたが、いまでは治療することによってほとんどの人が助かります。高血圧緊急症や切迫症として取り扱われ、専門施設での治療が必要です。それでもこのような状態にならないよう予防が大切です。
さきに述べた重要臓器のほか、いろいろな部分に血流の障害が起こるので、これを知る目的で次のような検査をおこないます。
[診断][検査]
血圧をはかり、これをくり返して、いろいろな状態での血圧を知り、記録することがもっとも重要であることは、いうまでもありません。診断の根拠も、くり返して測定した血圧の値が高いことです。24時間あるいは数日間、15分ごとまたは30分ごとに血圧を測定記録する機械も開発されて用いられています。血圧が高く、高血圧であると確定されれば、ホルモンの検査などにより、なにか特殊な原因のある高血圧でないことを確かめて、本態性高血圧と診断されます。
血圧の変動の有無、腎臓や心臓の状態、眼底検査などをして、病気の時期と重症度を決めます。心臓についてはX線検査、心電図、心臓超音波(心エコー)など、腎臓については尿の比重や微量アルブミン、たんぱく反応、血液や尿のクレアチニンの検査結果などが病気の程度の判断に使われます。高血圧で変化の起こる細い動脈の状態を見るために眼底を診察したり、眼底の写真を撮ることがあります。頭部のCT(コンピュータ断層撮影)検査やMRI(磁気共鳴画像法)検査で、無症候性の脳梗塞が発見されることがあります。

眼底の所見は、動脈硬化の程度や高血圧、糖尿病などによってそれぞれ特徴的な変化を示すので、それぞれの病気についての重症度をはかる分類(キースワグナー、シャイエやスコットなどの分類)があります。さきに述べた悪性高血圧の場合は、眼底に出血や、乳頭の浮腫がみとめられます。これらの検査によって、一般的な養生のほか、血圧降下薬を使うかどうか、特別な治療が必要かどうかが決まります。心臓や腎臓、脳などの病気が始まっているときは、それぞれ治療を要します。
そのほか、動脈硬化の程度を知るために、頸(けい)動脈エコー、動脈脈波伝播速度などを検査します。
■血圧の自己管理
高血圧の治療にもっとも大切なことは、定期的に血圧を測定することです。できるだけ朝・晩の1日2回、毎日測定することが重要で、測定したら血圧手帳や専用アプリなどに必ず記録します。
できれば自宅で安静にしているときや、職場で働いているときの血圧を測定して、医院で測定した血圧と比較しておくことが望ましいです。もし、診療所などで測定した血圧がすこし高くても、自宅や職場にいるときの血圧が正常であれば、主治医と相談のうえ、薬を服用せずに、毎日の血圧測定を続けて経過を観察します。
最近では自宅で安静にしているときに自分で測定した血圧(家庭血圧)が、治療の指標として、診察室での血圧よりも重要視されます。家庭血圧は通常、病院や医院で測定した血圧(診察室血圧)より低いことが多く、家庭血圧が最大血圧135mmHg、最小血圧85mmHg以上のとき、高血圧と診断します。診察室血圧と家庭血圧の高血圧の分類が異なる場合があります。白衣高血圧と仮面高血圧です。その場合は、家庭血圧を優先します。

白衣を着た医師や看護師を見ると緊張していちじるしく血圧が上昇し、家庭血圧はまったく正常という場合は、白衣高血圧と呼び、あまり強力に薬物治療をする必要はありませんが、高血圧のない人と比べると将来的な脳心血管病イベントリスクが高いため、注意深いフォローが必要です。逆に診療時の血圧は正常なのに、家庭で自分で測定した血圧が高い場合があることが最近注目されています。この状態を仮面高血圧といいます。この場合、家庭血圧が高いことのほうが問題できちんと治療する必要があります。毎日血圧測定して、自分の血圧を知ることは、きちんと薬をのむ意識付けとなり、薬の効果も確かめられます。高血圧は頻度が高い病気ですから、自宅に血圧計を用意し測定するとよいでしょう。
血圧を定期的に測定するとともに、症状の重さにしたがっていろいろな検査、特に心臓と腎臓の検査をくり返します。少なくとも1年に2回は、血液中のコレステロール、糖、ナトリウム、カリウムや尿素、窒素の量、尿のたんぱく、心電図などを検査してもらいます。
[治療]
一般的な養生としては、日常生活を規則正しくすることです。イライラしたり、なにかにせかされているような気持ちを鎮めます。便通は、毎朝1回あるように習慣づけます。睡眠を十分にとるよう心掛けます。床に入る前に、軽い体操をするとか、自分なりのよい方法を考えて熟睡できるようにします。
食事は、まず第一に、全体の量を少なめにします。食事をたくさん食べると、吸収したものは一部使われるだけで、余りは脂肪としてからだの中にたまります。肥満するとインスリンがむだに使われ、糖尿病も起こりやすくなります。この脂肪は血管のまわりにたまり、動脈硬化を悪化させます。だから、食物の量は、どうしても必要なだけの量にしておくのがよいのです。
次は食物の質ですが、動物性脂質を制限します。ただし良質のたんぱく質を減らさないようにします。つまり魚や鳥肉、獣肉でも赤身のものは必要です。腎臓の状態がわるくない限り、たんぱく質を特に制限することはありません。
動物性の脂質にはLDLコレステロール(悪玉コレステロール)や飽和脂肪酸がたくさん含まれており、そのため血中のLDLコレステロールも増して動脈硬化が進み、血液が固まりやすくなって、いろいろな臓器に障害を起こすようになります。
以前は高血圧の食事療法というと、すぐ菜食といったことがありましたが、適当なたんぱく質まで制限すると、かえって血管壁の栄養をわるくするおそれがあります。野菜や果物は、便通をととのえるのにもよいです。
食塩は少なくすること。できれば1日6g未満にします。食物中の食塩を極端に少なくする無食塩療法もあります。減塩食だけでも血圧は下がる傾向になります。ことに、心臓もわるいようなときは特に減塩は必要です。むくみなどもよくとれます。
日本人は食塩の摂取量が多く、関西で1日に10~15g、かつて東北では1日25gにも達していました。太平洋や中南米には無塩食をとっている民族もいますし、洋食ではふつうでも1日8g以下です。日本人で食塩を少なくした食事というと、だいたい1日10g程度になっています。
現在、全国平均で約10g/日の食塩を摂取しています。食塩が多めとなる原因は加工食品にあるといわれています。調味料として添加する食塩は3g/日以下に抑えるべきでしょう。
減塩と同時にカリウムやマグネシウムを多くとるようにしてください。カリウムはみかんなどの果物やじゃがいも、トマトなどの野菜に多く含まれ、マグネシウムはナッツ、ごぼうなどの根菜や海藻類に多く含まれています。ただし、重い腎障害を伴う人は高カリウム血症をきたす危険性が高いので、カリウム含有量の多い食物の積極的な摂取はすすめられません。
Ⅰ度高血圧(心臓や血管に重大な異常がなく、最大血圧159mmHg以下、最小血圧99mmHg以下)では、定期的に適切な有酸素運動をすることも大切です。
血圧を下げるための運動はやせるための運動とは違い、軽い運動で十分です。ラジオ体操、散歩、ゆっくりしたかけ足など気軽にやれることを選び、できれば毎日、少なくとも週3回以上30分くらいはおこなうようにしてください。動悸がしたり、息切れしたり、疲れるような運動は負担になり、望ましくありません。
| 1 | 食塩制限:6g/日未満 |
|---|---|
| 2 | 野菜・果物の積極的摂取* 飽和脂肪酸、コレステロールの摂取を控える 多価不飽和脂肪酸、低脂肪乳製品の積極的摂取 |
| 3 | 適正体重の維持:BMI(体重[kg]÷身長[m]2)25未満 |
| 4 | 運動療法:軽強度の有酸素運動(動的および静的筋肉負荷運動)を 毎日30分、または180分/週以上おこなう |
| 5 | 節酒:エタノールとして男性20~30mL/日以下、 女性10~20mL/日以下に制限する |
| 6 | 禁煙 |
| 生活習慣の複合的な修正はより効果的である *カリウム制限が必要な腎障害患者では、野菜・果物の積極的摂取は推奨しない 肥満や糖尿病患者などエネルギー制限が必要な患者における果物の摂取は80kcal/日程度にとどめる | |
| (日本高血圧学会 編:高血圧治療ガイドライン2019,p.64より引用改変) | |
■本態性高血圧の薬
有力な血圧降下薬がたくさんありますので、血圧を下げることは必ずしもむずかしくありません。むしろ、それらのなかには、人によって、多く用いると副作用を起こすものや血圧が下がりすぎることもあるので、血圧降下薬は医師の厳重な監視のもと、定期的に血圧を測定し、検査を受けて指示どおりに使わなければなりません。
もっとも古くから広く用いられているのは、サイアザイド系の降圧利尿薬です。この薬は、体内の食塩を腎臓から尿中へ出させるはたらきがあり、むくみをとるのに役立ちますが、高血圧では血管壁のナトリウムを除き、細動脈の抵抗を減らして血圧を下げます。ヒドロクロロチアジド、トリクロルメチアジドなど、多数の製剤が出ています。ほかの薬剤との併用もよくおこなわれています。
なお、この薬を使っていると、体内の食塩といっしょにカリウムも出るので、副作用としてからだがだるくなったり、脈が乱れたりします。したがって、不快な症状を予防するために果物や果汁を十分にとる必要があります。カリウム保持性の利尿薬(スピロノラクトン)と併用することもよくあります。
サイアザイド系利尿薬を長年使っていると、糖尿病や脂質異常症を悪化させ動脈硬化を促進する作用があり、末梢血流にわるい影響が出るという説があって、最近はほかの薬を第一に用いることが多くなってきました。その代表的なものは、カルシウム(Ca)拮抗薬、アンジオテンシン変換酵素阻害薬(ACE阻害薬)、アンジオテンシンⅡ受容体拮抗薬(ARB)の3つです。
各種のβ(ベータ)遮断薬は、交感神経緊張の影響を少なくし、心臓の負担を軽くして心臓病の発生を予防するといわれていますが、心不全の人に投与する場合は、少量から始めて少しずつ注意深く増量します。ぜんそくや高度徐脈には禁忌であり、肺疾患のある人、高齢者、末梢動脈硬化や耐糖能異常のある人にはすすめられません 。
| 禁忌 | 慎重投与 | |
|---|---|---|
| Ca拮抗薬 | 徐脈 (非ジヒドロピリジン系) | 心不全 |
| ARB | 妊娠 | 腎動脈狭窄症* 高カリウム血症 |
| ACE阻害薬 | 妊娠 血管神経性浮腫 特定の膜を用いるアフェレーシス/血液透析 | 腎動脈狭窄症* 高カリウム血症 |
| サイアザイド系利尿薬 | 体液中のナトリウム、 カリウムが 明らかに減少している病態 | 痛風 妊娠 耐糖能異常 |
| β遮断薬 | ぜんそく 高度徐脈 未治療の褐色細胞腫 | 耐糖能異常 閉塞性肺疾患 末梢動脈疾患 |
| *両側性腎動脈狭窄の場合は原則禁忌 | ||
| (日本高血圧学会 編:高血圧治療ガイドライン2019,p.77より引用改変) | ||
動脈拡張作用のあるCa拮抗薬は、冠動脈や脳動脈の血流をよくするので広く用いられるようになりましたが、ときどき顔が赤くなったり、むくみを起こす副作用があります。
ACE阻害薬は、血圧上昇ホルモンであるアンジオテンシンの生成を阻害して、降圧作用を発揮する薬剤で、同時に血圧低下作用を有するブラジキニンをふやす作用もあり、広く高血圧治療に用いられています。特に減塩や利尿薬と併用するとその効果が高められます。
ACE阻害薬と似た作用を有するARBは、空せきの副作用もなく、しかもACE阻害薬と同等の効果が期待でき、現在広く使われています。降圧効果が大きく、糖尿病や臓器障害が進行した人にも有効なので、現在Ca拮抗薬についで、多く使用されています。
高血圧が重症でこれらの薬で十分に調節できない場合には、α(アルファ)遮断薬(プラゾシンなど)、中枢神経に作用するクロニジン、メチルドパなどを用います。
最近はどの薬も服用回数を減らせるようになってきて、続けて服用されやすくなってきています。
血圧降下薬の選択は、それぞれの固有の条件を考慮しておこなわれます。たとえば、高齢者にはCa拮抗薬、たんぱく尿にはACE阻害薬やARBなどを優先します。日本人は食塩摂取量が多く、利尿薬はこれらで十分に血圧が下がらないときに追加して使用されます 。
| Ca拮抗薬 | ARB ACE阻害薬 | サイアザイド系 利尿薬 | β遮断薬 | |
|---|---|---|---|---|
| 左室肥大 | ● | ● | ||
| LVEF(左室 駆出率)の 低下した心不全 | ●*1 | ● | ●*1 | |
| 頻脈 | ● (非ジヒドロピリジン系) | ● | ||
| 狭心症 | ● | ●*2 | ||
| 心筋梗塞後 | ● | ● | ||
| たんぱく尿/微量アルブミン尿を 有するCKD(慢性腎臓病) | ● | |||
| *1 少量から開始し、注意深く漸増する *2 冠攣縮(かんれんしゅく)には注意 | ||||
| (日本高血圧学会 編:高血圧治療ガイドライン2019,p.77より引用改変) | ||||
どの薬にもそれぞれ副作用はありますが個人差がありますので、血圧を少なくとも1~3カ月に1回は医師のもとではかって、同時にそれぞれの薬の副作用が出ていないか、よく検査してもらって確かめながら、医師の監督のもとに用いることが大切です。どんな薬でも副作用には注意しなければなりませんが、特に高血圧の薬は長期間服用するので副作用に気をつけることが重要です。
そのほか、心不全や腎臓の機能が低下している場合は強い利尿薬(たとえば、フロセミド)など、ほかの臓器の症状があればそれに応じた薬を使います。
| 血管をひろげ、血圧を下げる |
|---|
| ・カルシウム拮抗薬 ・ACE阻害薬 ・ARB ・α遮断薬 |
| 心臓の機能を抑えて血圧を下げる |
| ・β遮断薬 |
| 体内の余分な水分を尿として出し、血圧を下げる |
| ・利尿薬 |
■血圧降下薬を使うことの可否
血圧降下薬を使って高い血圧を下げるとどんな利益があるでしょうか。もし、高血圧そのものが病気であるなら、下げることはいいはずですが、からだのどこかに病気があり、それを補い助けるために血圧が上がっているとすれば、下げることはからだに不利になるわけです。
しかし、これは特殊な場合で、一般的には、高い血圧を下げて正常に保つことはよいことです。第一に、心臓の負担が軽くなります。細動脈の硬化も予防できるはずです。もし長年これを続けられれば、脳出血や脳梗塞も予防できます。高血圧をよく治療すれば脳出血を減らし、それによる死亡を減らすという統計が得られています。
また、悪性高血圧は、以前は非常にわるい経過をたどりましたが、強力な治療であきらかに寿命を延ばし、高血圧の人のなかで悪性高血圧になる人が少なくなって、血圧降下薬が悪性高血圧の発病の予防にも役立っていると考えられます。
高血圧が見つかったらなるべく早く医師に診察してもらって、適切な血圧降下薬を長い期間使わなければなりません。
サイアザイド系の降圧利尿薬は痛風の人には使いにくく、β遮断薬は徐脈、気管支ぜんそくのある患者には使えず、抗アルドステロン薬では、腎不全で高カリウム血症を起こしたり、スピロノラクトンでは男性でも乳房がはれることがあります。したがって、血圧降下薬は必ず医師の診察のもとに使わなければならないことを肝に銘じておいてください。
特に高齢者では、動脈硬化が進んでいることが多いので、血圧を急に下げすぎると危険です。血圧が下がりすぎるとめまいがしたり、頭が重くなったり、からだがだるくなったりします。また、食欲がなくなり、元気がなくなり、冷や汗や吐き気の起こることもあります。
高齢者では、最大血圧(収縮期血圧)が高くても、最小血圧(拡張期血圧)は低いことが少なくありません。これは、高齢者の大動脈がかたくなったための変化です。すなわち、最大血圧が170~200mmHgと高いわりには最小血圧が90mmHg以下と低い人がいます。
以前はこのような高齢者の収縮期のみの高血圧(収縮期高血圧)は、治療する必要がないと考えられていました。しかし、現在では血圧降下薬を服用することで、最大血圧を130mmHg以下に低下させることにより、脳卒中や心疾患の発症や死亡を減少させることがわかったため、積極的な治療をおこなうべきであると考えられています。
(執筆・監修:自治医科大学内科学講座 教授〔循環器内科学〕 苅尾 七臣)
他の病気について調べる
関連トピックス
-
新米医師こーたの駆け出しクリニック 2025/02/28 05:00
「ナトカリ比」低い食習慣で高血圧症対策を
-
治療・予防 2018/11/12 06:00
子どもにもある高血圧 早期にコントロールを
