こちら診察室 糖尿病の「A to Z」
人ごとではない糖尿病
~2251万人にリスク~ 第1回
ここ数年、テレビやインターネットなどで「糖尿病患者が増えている」、「糖尿病の合症症は怖い」という話を見聞きしたことはないでしょうか? 最近の報告では、30歳時点で健康な会社員が65歳までに2型糖尿病になる累積罹患率は、男性が34.7%、女性が18.6%でした。つまり、男性の3人に1人、女性の5人に1人が65歳までに2型糖尿病を発症する可能性があるとされています。
2020年12月に厚生労働省から報告された「令和元年国民健康・栄養調査」によると、19年時点で20歳以上のうち糖尿病と強く疑われる人は、すでに診断され治療を受けている人を含めて推計で1196万人、可能性を否定できない人は1055万人いるとされており、両方を合わせると糖尿病のリスクがあるのは2251万人と推定されます。
この状況から考えると、自分自身だけでなく、両親あるいはパートナーが糖尿病であることも珍しくないのです。将来のことも考えると、もはや「糖尿病」は人ごとではないと思います。それでは、糖尿病とはどのような病気なのでしょうか。「尿に糖が出る病気」というイメージはあるかもしれませんが、その病態はどのようなものなのか本連載で考えてみましょう。
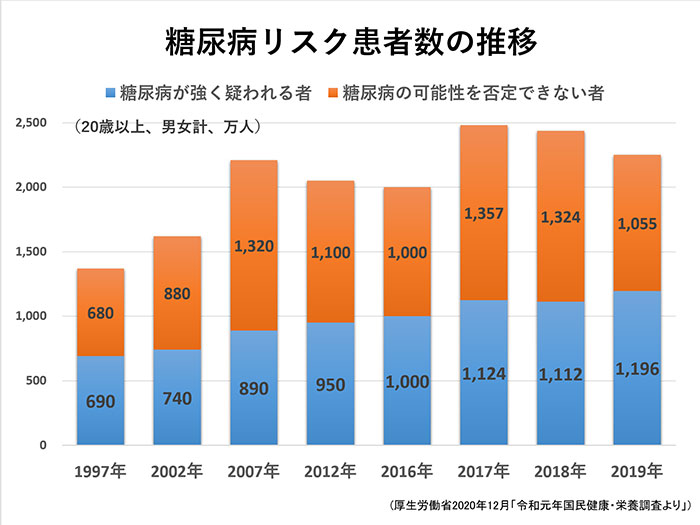
糖尿病のリスクを抱える人は多い
◇インスリンの不足や機能低下
人間は日常の生活エネルギー源として、ブドウ糖を必要としています。ブドウ糖は食事で摂取した炭水化物が体内で分解されて生成されます。生成されたブドウ糖は血液中に放出され、全身の各臓器の細胞に取り込まれます。その際に膵臓(すいぞう)で作られるインスリンというホルモンが、この働きを制御し、過剰なブドウ糖が放出されないようにしています。
しかし、インスリンが膵臓で十分に作られていない「インスリン分泌不足」や、インスリンが効果的に働かない「インスリン抵抗性」といった状態になると、血液中のブドウ糖濃度が上昇してしまいます。この高血糖が持続することで糖尿病に進行します。慢性的な高血糖の症状には、炭酸飲料を飲みたくなるような喉の渇きを感じたり、尿の回数が増えたりします。また食物からエネルギーが得られなくなり、エネルギー源として自身の筋肉・脂肪組織をエネルギーに充てようという体内機構が生じるため、体重減少が起きたり、全身に倦怠(けんたい)感を生じたりすることも多いのです。

糖尿病の歴史
◇3500年前から存在
まずは糖尿病の取り巻く現状について述べますが、その前に少し、歴史から振り返ってみましょう。糖尿病に関する記録は、紀元前1500年ごろの古代エジプトのパピルスに「多尿」と表現されることから始まります。つまり今から約3500年前には、すでに存在していたことが推定されます。以来約3000年以上もの間、糖尿病はその名のごとく、尿そして腎臓の病気であると考えられてきました。
ところが今から約200年前、英国のマシュー・ドブソン医師が患者の血液を実際になめてみて、甘いことに気が付きました。その後「糖尿病は腎臓の病気のみならず、全身の代謝性疾患である」という新しい発想が生まれました。この着想を基に、ノーベル賞を受賞したカナダのレデリック・バンティング博士らが分子生物学的手法を用いて、犬の膵臓からインスリンの抽出に成功しています。これがちょうど100年前の1921年です。彼らは翌年にインスリンを製品化して治療に生かしています。これが糖尿病の治療の始まりです。
◇糖尿病の二つのタイプ
糖尿病には大きく分けて二つのタイプがあり、原因も治療法も違います。一つは1型糖尿病で、もう一つはより患者が多い2型糖尿病です。まれではありますが、この二つ以外にも幾つかの糖尿病のタイプがあります。いずれにしても全てのタイプに共通するのは、血糖値が高くなるという点です。
1型と2型糖尿病では、その要因は大きく異なります。1型糖尿病はインスリンが全く分泌されなくなります。これは数週間から数カ月といった比較的短期間で突然起こり、食事や運動習慣などとは関係がありません。この場合は早期に対処しないと、糖尿病性の昏睡(こんすい)に至る事もあります。若年者に起こる事が多く、胃痛などの消化器症状、メンタル面の不穏などから始まる事もありますので要注意です。
一方、2型糖尿病では、インスリンの分泌が十分でなかったり、脂質異常症など、いわゆるメタボリックシンドロームからインスリンの働きが鈍くなる「インスリン抵抗性」が生じ、その後時間経過とともにインスリン分泌不足に陥ったりします。
こちらは年単位の時間をかけて、少しずつ症状が進行することもあるので、診断までに10年近くかかる場合もあります。その結果、診断が確定した時には神経障害や網膜症、腎症といった血糖値特有の細小血管障害が生じているだけでなく、心筋梗塞や脳梗塞といった、比較的大きな血管に障害を来す大血管障害を併発していることも少なくありません。
しかし、どちらも治療は可能です。合併症を契機に重症の2型糖尿病が発見された。健診で初期の境界型糖尿病と指摘された。それぞれに治療法が異なります。もちろん食事療法、運動療法、薬剤療法とさまざまなコンビネーションになります。
健康な人と変わらぬ人生目指す
◇健康な人と変わらぬ人生を
坂本昌也・教授
糖尿病治療を専門とする医療者が集まる日本糖尿病学会は毎年、糖尿病治療ガイドを刊行しています。2020年に大きく改訂されました。従来からの糖尿病治療の大きな目標であった「健康長寿」から、人生100年時代を反映して、さらに大きな目標として(糖尿病を発病しても)「健康な人と変わらない人生」を掲げております。そのため新たに高齢化などで増加する、サルコペニア、フレイル、認知症,悪性腫瘍などの併存症の管理、スティグマ(社会的偏見・Stigma)や社会的不利益、いわれない差別の除去についても、学会だけでなく社会全体で取り組むべきだとしています。
未来の日本や世界の繁栄のため、今こそ、糖尿病と向き合う時代でしょう。糖尿病の治療は新しい治療法で劇的に変化する事もあります。また時代の流れに伴う生活スタイルの変化も影響を受けます。それらに伴って、治療基準などのガイドラインも変化してきています。本連載では、インスリンの発見からちょうど100年、すなわち人類が糖尿病の治療ができるようになってから100年を迎えた現代における最新のデータを世界と日本の潮流を含めて提供していきたいと思います。(了)
▼坂本 昌也(さかもと・まさや)
医師 医学博士
国際医療福祉大学 糖尿病・代謝・内分泌内科教授。1997年、東京慈恵会医科大学を卒業。専門は糖尿病治療と心血管内分泌学。東京大学、千葉大学で心臓の研究を経て、現在では予防医学の観点から糖尿病患者の研究を続けている。日本糖尿病学会、日本高血圧学会、日本内分泌学会の専門医・指導医・評議員を務める。「最強の医師団が教える長生きできる方法」、「血糖値バイブル」など著書多数。糖尿病治療の啓蒙活動にも力を入れている。
(2021/07/20 05:00)
【関連記事】こちら診察室 糖尿病の「A to Z」
-
2021/10/26 05:00
飽食の時代と肥満
~2型糖尿病の根本原因~糖尿病に関する連載も今回で8回目になりました。ここで総論的に一度まとめたいと思います。世界的に見る…
-
2021/10/12 05:00
高血糖で免疫機能低下
~糖尿病と感染症~前回は高齢者の話をしました。特に高齢者においては感染症予防が重要です。今回は糖尿病と感染症の話をし…
-
2021/09/28 05:00
高齢化する糖尿病患者
~3分の2が65歳以上~前回までは糖尿病の合併症について解説しました。今回は糖尿病と高齢者の話をします。近年では日本人が若…
