臨床 2025/04/23 13:48
iPS細胞で慢性腎臓病治療=マウスで効果、数年内の治験目指す―京大など
ヒトの人工多能性幹細胞(iPS細胞)から作製した腎臓のもととなる細胞(腎前駆細胞)を慢性腎臓病のマ…
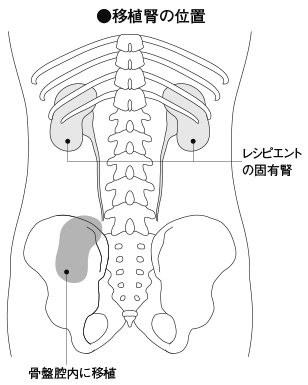
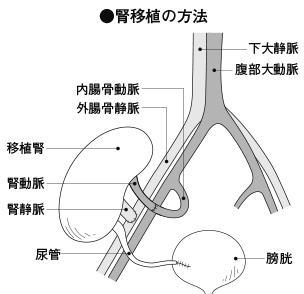
気付かないまま進む慢性腎臓病 ~悪化すれば人工透析や腎移植~
ホルマリン固定後のブタ腎移植検体を安全に輸送するためのプロトコルを開発
高効率・迅速・安全な手法による腎不全モデルマウスの開発に世界で初めて成功
誰にも言えない「尿トラブル」 女性泌尿器科医に高まる期待
肥満によって透析治療が必要になりやすい腎臓の特徴を明らかに ―独自のネフロン・ポドサイト解析により、世界で初めて実証に成功―
臨床 2025/04/23 13:48
iPS細胞で慢性腎臓病治療=マウスで効果、数年内の治験目指す―京大など
ヒトの人工多能性幹細胞(iPS細胞)から作製した腎臓のもととなる細胞(腎前駆細胞)を慢性腎臓病のマ…
医療 2025/03/06 09:05
AlloSeq・cfDNAの研究結果を発表=米CareDx〔BW〕
【ビジネスワイヤ】米国精密医療企業のCareDxは、AlloSeq・cfDNAによる腎移植片拒絶反…
医療 2024/09/30 19:07
同性パートナー間で生体腎移植=公表は初めて―京都大病院
京都大病院は30日、同性パートナーをドナー(臓器提供者)とする生体腎移植を同病院で初めて実施したと…
メディカルトリビューン 2024/09/30 16:19
SGLT2阻害薬の腎保護効果、有意差なし
心不全治療薬の腎保護効果は本当?