■ゲノム・遺伝子とは
わたしたちのからだは、約37兆個もの細胞からできており、それぞれの細胞が正しい場所で、正しく機能することで、一つのからだができ上がっています。からだを構成する一つ一つの細胞は、約2万3000個の遺伝子によってコントロールされており、遺伝子は、細胞を正しくはたらかせるための「設計図」です。
「DNA(デオキシリボ核酸)」とは、4種類の物質が連なって構成されています。この物質を「塩基」と呼び、DNAは、それぞれの塩基の頭文字(A、T、G、C)による文字の列である「塩基配列」として表すことができます。この塩基配列によって「遺伝子」の情報が決まり、それに従って「たんぱく質」がつくられ、たんぱく質は細胞をつくる材料として、細胞の中で直接はたらく役割を担っています。
・ゲノムとは
「DNAの文字列に表された遺伝情報すべて」のこと、つまり、ヒトゲノムでは32億文字列(塩基対)の情報を指します。
・遺伝子とは
上記の32億文字列のうち、たんぱく質の設計図となっている部分が「遺伝子」と呼ばれています。ヒトは約2万3000個の遺伝子をもっているといわれています。
■がんと遺伝子のかかわり
がんは、からだの設計図である「遺伝子」に変化が起こることで発生する病気です。遺伝子に変化が起こると、正しいたんぱく質がつくられなくなり病気の原因になることがあります。
遺伝子に発生する変化のすべてが、がんの原因となるわけではなく、がんの発生に深く関係するのは、特に、細胞の分裂や増殖にかかわる遺伝子です。このような遺伝子に変化が起こると、細胞がどんどん増殖し続けてしまい、ふえすぎた細胞がまわりの正常な組織などに入り込んで悪影響を及ぼします。これが「がん」と呼ばれる状況です。
がんの原因となる遺伝子は「がん関連遺伝子」と呼ばれており、現在、数百個の「がん関連遺伝子」が知られています。
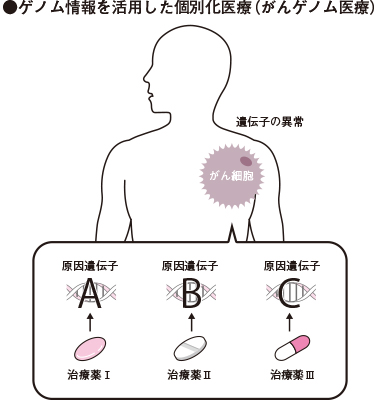
■個別化医療とは
このように「がん」は、遺伝子に変化が起きることで発生しますが、たとえば、同じ「肺がん」であっても、原因となる遺伝子はさまざまであることがわかってきました。すなわち、がんの原因が異なれば、それに対応する薬剤も変わってきます。
がんゲノム医療では、がんの原因となる遺伝子の変化を特定して、より効果が高い治療薬を選択する、患者一人ひとりに合った「個別化医療」を目指しています。
■がんの遺伝子検査とは
がんは遺伝子の異常による病気であるという概念にもとづき、がんの新しい診断法である「遺伝子検査(遺伝学的検査)」が脚光を浴びています。
がんの「遺伝子検査」は大きく2つに分類することができます。一つは「がんになった細胞(がん細胞、体細胞系列ともいいます)」に起きている遺伝子の変化を調べ、その特徴を知ることで、個々のがんの病態の把握や病状に適した、より効果的・効率的ながん治療につながることが期待されています。このような検査を活用した新しいがんの治療は「がんゲノム医療」と呼ばれています。
もう一方は、からだの「正常な細胞(生殖細胞系列ともいいます)」の遺伝子の変化を調べることにより、その人がどのような疾患(遺伝性腫瘍、難病等)になりやすいかなどを知ることが可能になります。
●がんに関する「遺伝子(ゲノム)検査」| 検査の分類 | がん細胞の遺伝子検査
(がんゲノム) | 正常細胞の遺伝子検査 |
|---|
対象となる
遺伝子 | 体細胞系列
(somatic mutation) | 生殖細胞系列
(germline variant) |
| 子孫への影響 | 子孫へ遺伝しない | 子孫へ遺伝する可能性あり |
| 検体 | がん細胞 | 正常細胞 (おもに血液検査) |
| 検査目的 | がんの性質を調べる | 個体の性質を調べる |
| 検査によってわかること | ・がんに対する薬の効きやすさ(治療効果予測)
・がんの性質(診断、予後予測等) | ・疾患のなりやすさ(遺伝性腫瘍、難病等)
・薬に対するからだの反応(副作用予測等) |
| 活用例 | がんゲノム医療 | 遺伝性乳がん卵巣がん症候群
(BRCA1・BRCA2遺伝子) |
□「がん細胞」の遺伝子検査(がんゲノム医療)
がん細胞を用いて、一人ひとりのがんの発生や薬剤耐性等にかかわる複数のがん関連遺伝子を一度に調べられるのが「がん遺伝子パネル検査」です。2025年1月現在、わが国においては、5種類の「がん遺伝子パネル検査」が保険適用となり、本格的な運用が始まっています。保険適用の対象となるのは、
標準治療のない固形がん患者、もしくは、標準治療が終了となった固形がん患者(終了が見込まれる人を含む)で、厚生労働省が指定した、がんゲノム医療をけん引する高度な機能を有する「がんゲノム医療中核拠点病院」(13カ所)や「がんゲノム医療拠点病院」(32カ所)、これらと連携してがんゲノム医療の提供をおこなう「がんゲノム医療連携病院」(230カ所)のみで実施することが可能です(2025年1月1日時点)。
検査の流れとしては、まず、主治医等により検査実施の医学的な必要性や妥当性が検討されたうえで、十分に説明がなされたのちに、手術等で摘出したがんの組織などを用いて遺伝子変異の解析がおこなわれます。得られた検査結果は、多職種(がん薬物療法に関する専門的な知識および技能を有する医師、遺伝医学に関する専門的な知識および技能を有する医師、遺伝カウンセリング技術を有する者等)による検討会(エキスパートパネル)において、効果が期待される治療方法などについて議論されたうえで説明されます。
遺伝子パネル検査を用いた「がんゲノム医療」により、一人ひとりの遺伝子変異に応じた治療(個別化医療)が可能となることが期待されていますが、現時点においては、治療薬が届けられるのは遺伝子パネル検査を受けた人の10~20%程度であるとされています。そのため、今後のデータ蓄積や新しい治療薬を開発するための取り組みが重要とされています。
□「正常細胞」の遺伝子検査
正常細胞に、がんに関連した遺伝子異常(バリアント)があるか否かを検査することによって、将来そのがんになりやすいかどうかを評価する検査です。通常は、血液検査で白血球の遺伝子に変化があるかを調べます。
このような検査であきらかになる代表的な疾患が、遺伝性乳がん卵巣がん症候群(Hereditary Breast and Ovarian Cancer syndrome: HBOC )です。「BRCA」という遺伝子に異常(病的バリアント)がある場合には、一生涯のなかで乳がんや卵巣がんを発症するリスクが高いことがわかっています。2020年には、すでに乳がんや卵巣がんにかかった人の一部を対象として、この遺伝学的検査が保険適用となりました。
これらのような遺伝学的検査をおこなうことにより、自身のリスクを知ったうえで医学的なマネジメント(治療法や予防方法、検診対応など)を選択することが可能となりますが、検査を受けるかどうかや、結果が判明したあとの対応のしかたも含めて、主治医をはじめとする医療者と十分に相談したうえで慎重に決定する必要があります。
■遺伝子検査の今後の課題
がんゲノムなどの先端技術の導入と社会の環境整備は、新しい医療を推進していくための両輪となっています。遺伝子検査では、個人の体質(遺伝的ながんの体質など)が判明することもあり、検査の利益と不利益の説明や、診断された場合の精神的なサポートが十分になされる環境は不可欠です。安心して「遺伝学的検査」や「がんゲノム医療」を受けるためには、医療者の知識の向上や遺伝カウンセラーの人材育成といった社会環境の整備が必要とされています。
2023年6月に「良質かつ適切なゲノム医療を国民が安心して受けられるようにするための施策の総合的かつ計画的な推進に関する法律」(ゲノム医療法)が成立し、遺伝情報による差別の防止を含めて、ゲノム医療を総合的に推進するための基本計画の検討が始まっています。
(執筆・監修:公益財団法人 がん研究会 有明病院 ゲノム診療部 副部長 深田 一平)