治療・予防 2025/06/05 05:00
元気な赤ちゃん、高齢者も油断しないで
~RSウイルス、手洗い・消毒、ワクチンで予防を~
生涯で2人に1人ががんになる時代。部位別に見ると、2020年の罹患(りかん)数の第1位は大腸がん。専門医は「治療は進化してきており、早く見つかれば治る。そのためには検診を受けることと、予防を心掛けてほしい」と呼び掛ける。どうしたら予防できるのか、どんな最新治療があるのか。
山口智弘医師提供
◇進行すると転移
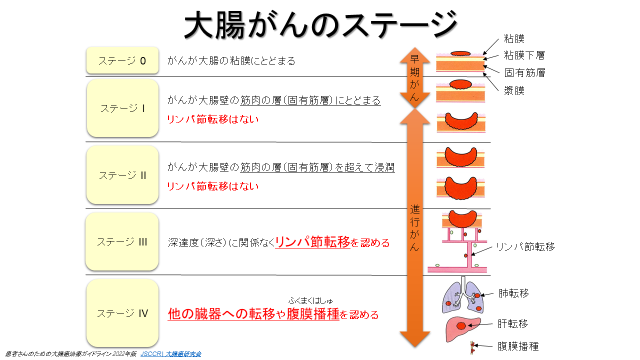
大腸がんは、大腸の粘膜から発生した悪性腫瘍で、大腸の壁の中を徐々に深く入り込んでいく。がんが粘膜のすぐ下の粘膜下層までなら「早期がん」、その下の筋層に入ると「進行がん」になる。奥まで入り込むほど、さまざまな場所に転移しやすくなる。
進行程度は「0~Ⅳ」のステージ(病期)として分類され、腸壁からどれくらいの深さに達しているか、リンパ節や腹膜、血管に沿った他の臓器への転移があるか、などで決まる。治療方針はステージごとに異なる。
治療には、内視鏡、手術、薬物療法、放射線療法があり、ステージによって標準治療が設定されている。

報道向けセミナーで大腸がんについて解説する山口智弘医師(東京都江東区)
◇若い人もかかる
大腸がんは近年、罹患年齢の若年化が世界的に言われ始めている。米国では、人口10万人当たりに占める55歳未満の患者の割合が、1995年の11%から2019年には20%に増加した。
がん研究会有明病院の19~22年の手術実績を見ると、55歳未満は全体の27%だった。同病院の直腸がん集学的治療センター・大腸外科副部長の山口智弘医師は「『検診を受けていない』『病気自体の認識が低い』『自覚症状があっても深刻に捉えない』などの理由から、若い人は進行した状態で見つかることが多い」と指摘する。
症状は血便、便秘や下痢といった排便の様子の変化、便が細くなる、残便感がある、貧血、腹痛、嘔吐(おうと)など。ただ、こうした症状は初期だとほとんど出ない。このため、「大腸がん検診が重要となる」と山口医師は言葉を強める。
◇まずは便潜血検査を
まずは簡単な「便潜血反応検査」を受けてほしい。7~8センチほどのスティック先を便の表面にこすりつけ採便。がんは便がこすれて出血しやすく、その有無が判断基準となる。あれば陽性、なければ陰性だ。ただ、痔(じ)や良性の腺腫、ポリープでも陽性になる。
受検者を13年間追跡調査した結果を見ると、過去1年以内に検査を受けた人は、受けなかった人と比べ、大腸がんでの死亡リスクが70%も低いことが分かったという。山口医師は「こうした医学的根拠を背景に、この検査が検診として採用されている。自治体が行っている検診の対象者である40歳以上の人は、必ず受けてほしい」と話す。
一方、同検査には「偽陰性」という結果になる確率が約36%という課題もある。確実に診断できる検査は、大腸内視鏡検査(大腸カメラ)。サイズが小さいポリープは検査中に切除できるため、同時に治療が可能と言える。取り除いたポリープは精密検査され、良性か悪性か判明する。費用は約6000~2万円(3割負担の場合。処置の内容によって異なる)が一般的だ。
◇大腸カメラは早期発見のチャンス
ただ、「時間がない」「費用がかかる」「痛そうで怖い」「がんであると分かるのが怖い」などの理由から、検診の受診率は低水準で推移している。「早く見つかれば治る病気だという認識が浸透していない。早期発見のチャンスを逃さないで」と山口医師は訴える。便潜血検査の陽性反応を受け、大腸カメラに進み、がんと診断された人の割合は約4%だ。いたずらに怖がらず受けられる数値と言える。
検査をする医療機関も、鎮痛剤・鎮静剤を使い、無痛で受けられる施設が増えた。土日の実施や、下剤の服用から病院でできるなど、受診しやすい環境が整ってきている。
さらに、カメラの検診を受け陰性だった場合、次回はおよそ3年後で問題ないとされている。
◇生活見直しで予防
山口医師は、大腸カメラを積極的に受けてほしい人として、四つの条件を挙げる。①症状がある②家族に大腸がんの患者がいる③50歳以上④がんのリスクを高める環境にいる―だ。
④のリスクを高める環境とは、喫煙、飲酒、肥満など。これらは他の種類のがんについても当てはまる。
国立がん研究センターは科学的根拠に基づいたがん予防の方法として、禁煙、食生活の見直し、適正体重の維持、適度な運動、節酒といった五つの健康習慣を実践することで、リスクを半減できると提唱する。
さらに最近は、発症の原因になる細菌やウイルスを除去することでも予防できるがんがあることから、関連する感染症の検査も推奨されている。
手術支援ロボットを体験する人。カメラ1,鉗子(かんし)3の計4本のアームを操作する
◇基本は切除
がんが見つかった場合、どんな治療になるのか。
まずは、肛門から内視鏡を挿入し、先端の穴から専門の器具を出してがんを切り取る内視鏡治療。がんが粘膜内にとどまっているか、浸潤が浅い早期がんが対象だ。取り残さなければ、これで完治となる。
方法は大きく分けて三つある。茎のあるがんは、金属製の輪で茎を締め付け高周波電流で焼き切る「ポリペクトミー」、比較的小さい平たい形のがんなら「内視鏡的粘膜切除術(EMR)」、20ミリ以上のがんは、小さな電気メスで切除する「内視鏡的粘膜下層剥離術(ESD)」。
手術になると、開腹、腹腔(ふくくう)鏡、ロボットの三つ。がんがある部分を含む大腸の切除と、転移の可能性がある範囲のリンパ節の切除を行う。
中でもロボット手術は、他の二つの欠点を解決し、利点も併せ持っているとされる。傷が小さく痛みも少ないため回復が早い、出血も少量で済む。腸を外に出さずに行うため、術後に腸閉塞を起こす可能性が低い。患者にとってありがたい話だ。
医師にもメリットが多い。3Dで体内を見ることができるため、空間が把握しやすい。先端がよく曲がり手ぶれしない鉗子(かんし)と拡大機能で、細かい作業もお手の物。処置の範囲も骨盤近くの奥まで可能だ。技術の習得も、腹腔(ふくくう)鏡に比べ短い期間で済むとされる。
◇ミリ単位の精度が求められる手術も
大腸の下側、直腸のがん手術は難しい。直腸を取り巻く脂肪内のリンパ節や血管を取り除く必要があるが、そのためには、直腸の背中側を含めた周囲をはがさなくてはならない。そこには大事な神経や生殖器官が隣接している。
「がんを確実に取ることと神経温存の両方を果たすためには、ミリ単位の精度が求められる。このような難易度の高い手術を、安全に、より正確に手術ができるようになった」と山口医師は強調する。
ただ、ロボット本体・維持費共に高額であることや、診療報酬点数が腹腔(ふくくう)鏡と同じであることなど、課題もある。「AIを搭載するなど新しい技術を導入しやすいのもロボットの利点だと思うが、それには多くのデータ蓄積と解析が不可欠。さらなる技術革新が期待される」(同医師)。
山口智弘医師提供
◇肛門残せる最新治療
直腸がんの手術には、肛門を残す「低位前方切除術」と、肛門を残さない「直腸切断術」の二つがある。肛門に近い場所のがんだと、肛門を全て取り人工肛門を装着する。人工肛門は、患者の生活への影響がとても大きい。一方、肛門が残っても失禁などの排便障害を経験する。また、排尿や性機能の障害が残ることがある。
その中で、臓器や神経を温存する治療法が出てきた。手術をする前に放射線治療や抗がん剤治療を行い、がん消失が確認できた場合、手術せずそのまま経過観察を行う、という手法だ。
「ウオッチアンドウェイト療法」と呼ばれる。注意深く「見て」、がんが出ないことを「待つ」。治療後2年経過すれば、ほとんどの患者の5年生存が確認されている。
04年に海外の論文で発表され、症例を重ねた結果、米国では、ステージⅡ、Ⅲに当たる進行直腸がんで標準治療として位置付けられている。同国のⅢの患者のうち、3割が手術を受けない治療を受けたことが、24年に示されている。
日本ではどうか。実はガイドラインでは推奨されていない。臨床データが少ないのが原因の一つとされる。もう一つは、がんが消失せず、手術が必要になった場合、放射線治療によって機能の障害が悪化する可能性があることだ。
また、山口医師は「実は『がんがなくなった』と判断することは難しい。術前放射線治療に精通していない施設での導入は、控えた方がいいだろう」としている。経験が豊富で、関連するさまざまな科がチームで取り組める医療機関を選ぶこと。その上で、医師の説明を十分に聞いて、自分に最善の治療法を決めることが重要だ。(柴崎裕加)
(2024/12/02 05:00)
【関連記事】治療・予防 2025/06/05 05:00
元気な赤ちゃん、高齢者も油断しないで
~RSウイルス、手洗い・消毒、ワクチンで予防を~
治療・予防 2025/06/05 05:00
手足に力が入らない
~難病の慢性炎症性脱髄性多発根神経炎~
治療・予防 2025/06/04 05:00
難聴と歩行機能低下で3倍に
~高齢者の転倒・骨折リスク(東京都健康長寿医療センター研究所 桜井良太研究員)~