こちら診察室 つらくない手術を目指す
患者の痛み、吐き気を減らす
~改善目指す医療機関~ (医学博士 谷口英喜)第3回
手術を受ける患者は多くの不安や疑問を抱くものです。医師として手術の支援全般を担当している筆者は毎日、手術前の患者を診察しています。この中でよく耳にする不安や疑問があります。それは「自分の病気は、どこまで進行しているのだろう」「手術をすれば治るのだろうか」などの病気自体に関するものもあれば、「入院した費用は、かなりかかるのでは」「手術の後、どれくらいで仕事や社会生活に復帰できるのだろうか」といった社会生活に関するものもあります。
痛み止めの投与法
◇手術への疑問や不安
その一方で、手術自体への疑問や不安も少なくありません。具体的に言いましょう。
「手術の途中に麻酔が覚めてしまわないだろうか」
「一度かかった麻酔が覚めないことはないだろうか」
これは麻酔に関するものです。
「痛みが続くのではないか」
「気持ち悪くなるのではないか」
「安静にしていたので、トイレに行くことができなくなるのではないか」
こうした声は手術後の生活への影響を心配しています。中でも多く寄せられる不安が、手術後の痛みと吐き気に関するものです。手術中は麻酔が効いているので痛みを感じることはありません。しかし、手術後に麻酔が切れると痛みを感じることはあります。また手術の場所や方式、麻酔法にもよりますが、不快感から吐き気に関しても多くの人が悩まされています。特に吐き気に関しては、一度経験してしまうと「二度と経験したくはない」と多くの患者が口を合わせます。
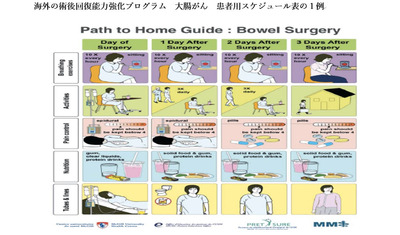
これらの不安や疑問を解決するためには、実際に手術後に起こり得る痛みや吐き気を手術の前から患者に説明しておくことと、痛みや吐き気が起きた場合の対策について伝えておくことです。筆者が勤務する済生会横浜市東部病院では、入院前からパンフレットを用いて患者の手術の種類に応じて生じる可能性がある痛みや吐き気について説明し、患者の不安軽減を図っています。
◇痛みを積極的に訴えよう
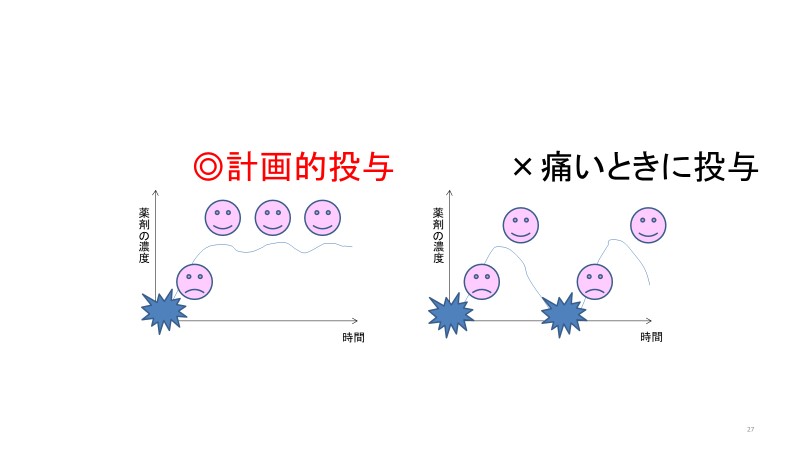
特に痛みに関しては、痛みが出る前から計画的に鎮痛剤を使うことで患者の安心感を得られると考えています。今でも「痛みを我慢する方が身体に良い」、「主治医に痛みを訴えることが失礼だ」などと考えている人もいます。それは違います。薬で止められる痛みはできるだけ軽減した方がいいというのが今の医療の常識です。「痛みをどのように訴えたら、鎮痛剤を処方してもらえるのだろうか」、「あまり痛いと言うと看護師さんに嫌がられるのではないか」などと心配する人もいますが、心配せずに積極的に訴えてください。
医療側の姿勢の変化を反映して、鎮痛剤の投薬法も進歩しています。単純な内服や点滴だけでなく、決まった時間に自動的に鎮痛剤が投与されるシステムも開発され、どの患者にとっても安心材料になっています。実際に痛くなってから鎮痛剤を使用するよりも、痛みの有無にかかわらずに鎮痛剤を使用した方が治療や回復の面でもメリットがあることも明らかになっています。
具体的に言えば、計画的な鎮痛剤の投与が薬剤の血中濃度を長い期間高めておくことができるので鎮痛効果を増し、患者に痛みを感じさせないのです。

全身麻酔後の対策
◇医療機関で格差
大きな手術などで使われるのが患者の意識をなくす全身麻酔です。この麻酔法の登場によって初めて可能になった手術も数多いのですが、副作用として患者が「最も経験したくはない」と言うことが多い「術後の吐き気」が生じます。実際に「術後の吐き気の発生率は高い」という研究結果も出ています。
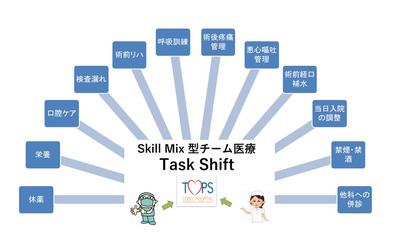
対策が進んでいる病院が増える一方で、主治医や病院の力量レベルによって問題を残す医療機関もあり、医療機関間の格差があるのが現状です。患者側がこれらの対策がしっかりできている病院を探し出すのは容易ではありません。そういう時には、病院内の痛みや吐き気を一括して対策している急性疼痛管理(APS)チームが存在しているかどうか確かめてください。このチームがあれば一定の水準に達しているからです。ただ残念ながら、このAPSチームが組織されている病院は少ないことも覚えておいてください。その理由は、主治医が自ら実施してきた鎮痛剤や制吐剤の処方をチームに任せるタスクシフトの難しさと専門スタッフの確保が困難なことにあります。
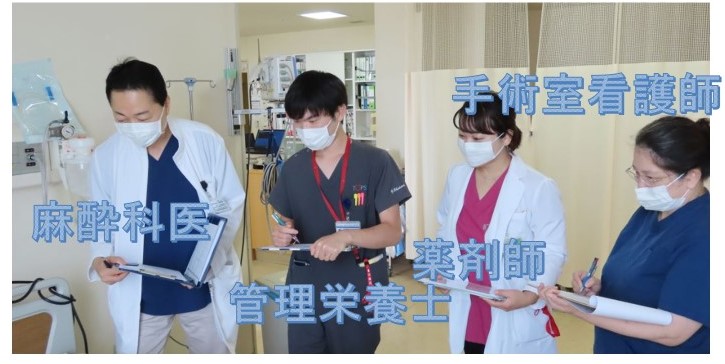
済生会横浜市東部病院のAPSチーム
◇チーム医療の実例
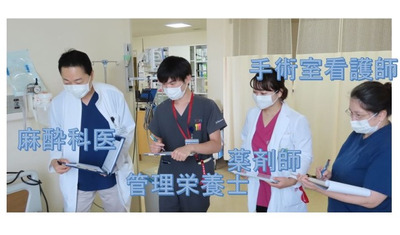
一例として済生会横浜市東部病院のAPSチームを紹介します。毎朝、前日に手術を受けた20~30人を回診し、痛みや吐き気があれば、主治医に代わってすぐに薬を処方します。また回診以外の時でも、院内の各病棟で痛みや吐き気のコントロールに難渋した場合にはすぐにAPSチームが連絡を受け、必要な対応をします。APSチームの回診は、麻酔科医師と管理栄養士、薬剤師、手術室看護師の4人で実施します。しかし、チームが組織されて間もなくの頃は、毎朝の回診で2~3時間が必要で、さすがにスタッフの日常業務に支障が生じてしまいました。
その対策として、患者ごとに治療の予定をまとめたクリニカルパス(治療予定表)にある術後の痛みと吐き気の薬剤調整を事前にAPSチームが実施するようにしました。その結果、痛みや吐き気を訴える患者が激減して、現在では午前8時40分にスタートした回診が9時15分くらいには終了するようになりました。およそ、30~35分で20~30名の回診ができるようになりました。運用によって必要とされるマンパワーが大きく異なることが分かります。
◇多角的な鎮痛
次に重視されているのが、薬が作用する仕組みである機序(メカニズム)が異なる鎮痛剤を組み合わせ、複数の薬剤を使用して相乗効果を狙う「多角的鎮痛」です。逆に鎮痛効果は強いが、吐き気や眠気などの副作用が強い麻薬の使用はできるだけ少なくします。これらの方針を実施するだけで、痛みと吐き気の頻度は激減します。日本のどの病院でもできる工夫なのですが、積極的に実施しているのはAPSチームが機能している病院や手術後の疼痛管理に詳しい麻酔科医が在籍している病院に限られているのが現状です。
◇麻酔科医が予防薬
手術後の吐き気対策についても、前述した吐き気のリスクが高い患者を入院前から抽出し、手術室を担当する薬剤師が麻酔科医に予防の必要性を伝えて担当麻酔科医が予防薬を投与するようにしました。それまでは麻酔科医個人の判断だけで実施していたので、よりシステム的になったと言えます。予防策が功を奏して吐き気の発生は半減しました。
最後に吉報を二つ紹介しましょう。一つ目、2022年度の診療報酬改訂において、術後疼痛管理加算(APS加算)が算定できるようになりました。APSを実施する病院が格段に増えるので患者の選択肢が増えます。二つ目は、吐き気止めの選択肢が増えることです。これまでは吐き気の発生率が減少したものの、ゼロにはできませんでした。理由は、わが国の保険診療の中で、術後に制吐剤として使用できる薬剤に制限があったためでした。しかし、日本麻酔科学会を中心に海外と同レベルの制吐剤の使用を厚労省に嘆願してきた結果、21年9月から抗セロトニン剤が術後の吐き気予防に使用許可が得られました。抗セロトニン剤が使用できれば、手術後の吐き気はさらに減少できます。
まさに、痛みも吐き気もゼロを達成できる術後がもうそこまで来ています。患者が安心できることに加えて、術後の回復が早くなって入院期間が短縮され、その結果として医療費の削減につながると確信しています。(了)
谷口 英喜(たにぐち・ひでき)
麻酔科医師 医学博士
済生会横浜市東部病院 患者支援センター長兼栄養部部長。1991年、福島県立医科大学医学部を卒業。専門は麻酔・集中治療、経口補水療法、体液管理、臨床栄養、周術期体液・栄養管理・チーム医療など。麻酔科認定指導医、日本集中治療医学会専門医、日本救急医学会専門医、東京医療保健大学大学院客員教授。テレビ、ラジオに多数出演。年に1冊のペースで、水電解質、経口補療法に関する著書を出版。2021年には「はじめてとりくむ水電解質管理 上下2巻」を刊行。
ウェブサイト
(2022/04/20 05:00)
【関連記事】