大腸粘膜にできる悪性腫瘍で、部位別にみるとS状結腸と直腸に多くみられ、年齢は50~60歳代で多くみられます。わが国でも生活習慣の欧米化とともに増加していますが、早期に治療を受ければ、比較的、再発率の低いがんの一つです。
[原因]
がんの発生形態には、大腸ポリープが大きくなる過程でがん化する場合と、平坦な粘膜から直接がんができる場合があります。
がんの原因には、いわゆる「がん体質」といわれるような遺伝的要因もあると考えられていますが、環境因子も原因の一つと考えられており、飲酒、肥満などの生活習慣を続けたり、赤肉(牛肉、豚肉など)、加工肉(ハム、ソーセージなど)を多くとる食生活を続けたりすると、大腸がんになりやすいのはたしかなようです。すでに欧米では、食物繊維を積極的にとるなど、食生活の面から大腸がんを予防する動きが高まっています。
[症状]
大腸がんの症状は、下血、下痢、便秘などの便通異常といわれていますが、大腸がんといっても、小さな早期がんから、腸をふさいでしまうような大きな進行がんまでさまざまな段階があり、それぞれ症状が異なります。
早期がんは自覚症状がないことが多く、がん検診や人間ドックの便潜血反応検査で陽性となり、たまたまおこなった大腸内視鏡検査で見つかることがほとんどです。
下血は比較的初期の段階でもみられます。排便時、便に血がまじることや、血のかたまりが出ることがあります。やや黒ずんだ色のことが多く、血液といっしょに粘液がまじることもあります。
直腸がんともっともまぎらわしい疾患は痔(じ)です。痔の場合は、肛門(こうもん)からの出血のためまっ赤な血が出ます。便のまわりに血が付いていたり、排便のあとでまっ赤な血がポタポタ便器に落ちたりするのが、痔の典型的な症状です。しかし、直腸がんと区別がつかないことも多いので、その場合は医師の診察を受けましょう。
がんが進行して大きくなると、しだいに腸が狭くなってきます。便の通りがわるくなってくると、下痢と便秘をくり返すようになります。注意したいのは、これら出血や便通異常などの症状は、必ずしも毎日みられるとは限らず、一時的に症状がなくなってしまうことがあるということです。比較的肛門に近いS状結腸がんや直腸がんでは、腸が狭くなると便も細くなります。盲腸や上行結腸は、腸そのものの内径が太く、便もまだ多くの水分を含んでいるため、がんが相当大きくならないと腸の通りもわるくなりません。そのため、おなかに大きなしこりを触れて気づくこともあります。
さらにがんが大きくなると、完全に腸をふさいでしまいます。おなかがはって、便もガスも出なくなってしまい、激しい腹痛や吐き気もみられるようになります。腸閉塞と呼ばれる状態で、すぐに入院し、適切な処置や手術を受けなければなりません。
がんがまわりの神経・筋肉にひろがると、激しい痛みが起こります。直腸がんやS状結腸がんが膀胱(ぼうこう)にひろがると、排尿障害、血尿、尿失禁が起こります。子宮、腟(ちつ)にひろがると、腟から大便が出ることがあります。
がんの特徴として、転移(いわゆる「飛び火」のこと)があります。大腸がんの場合、転移はがん周囲のリンパ節、肝臓、肺に多くみられます。転移があっても初期には無症状ですが、肝臓への転移が進むと黄疸(おうだん)、肺への転移が進むと呼吸苦が出てきます。
[検査]
下血や便通異常がある場合は、直腸指診(肛門から指を入れて直腸内を診察)をおこなって痔や直腸がんの有無を調べます。下部直腸がんは、直腸指診で診断がつきます。肛門から出血があったら「痔だろう」と決めつけずに、早めに医師の診察を受けるようにします。
貧血の程度、便やガスの状態を調べるため、採血、腹部X線検査もおこないますが、指で届く範囲は肛門からせいぜい7cmくらいなので、それより口側を調べるために大腸内視鏡検査をおこない、がんやほかの疾患がないか検査します。
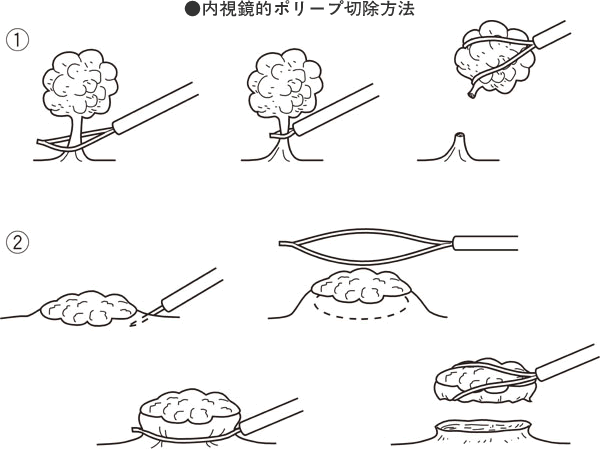
最近は、器械と技術の進歩により大腸内視鏡検査が手軽にかつ安全にできるようになりました。内視鏡検査では、がんやポリープをみつけたら、生検などをおこない、病理組織学的に悪性かどうかを診断します。ポリープがんやごく小さな早期がんは、内視鏡で簡単に切除でき、診断と治療が同時にできるのが内視鏡検査の最大の強みです。
大腸がんが見つかったら、肛門から造影剤を入れてX線で見る注腸検査をおこない、がんができている場所、腸の狭さを確認します。また、まわりへのひろがりや、転移の有無を確認するため、CT(コンピュータ断層撮影)検査やMRI(磁気共鳴画像法)検査をおこない、総合的に治療方針を決定します。
[治療]
1.大腸がんの切除
大腸がんの治療の原則は、がんの切除です。茎をもつポリープ状の粘膜内がんや平皿状でも小さい粘膜内がんは、内視鏡で切りとります。内視鏡切除だけでは治療が不十分で、手術が必要な場合は、がんを含む大腸の一部と転移している可能性のあるリンパ節を切除し、残った腸どうしをつなぎ合わせる手術をおこないます。最近では、術後の回復も早く、小さい傷で手術をおこなう腹腔(ふくくう)鏡下手術が普及しています。
肛門から遠い場所では手術で腸が短くなってもほとんど影響はありませんが、直腸がんの手術後は、排便回数が多くなってしまうことがあります。直腸がんのうち、肛門にごく近い場合や、まわりにひろがっている場合には、腸をつなぐことができないため、腸をおなかにあけた孔(あな)から外に引き出して人工肛門をつくります。人工肛門になっても、さまざまな装具が開発されており、多くの人がふつうに社会生活を送っています。
大腸がんで腸閉塞になった場合も、便やガスを外に逃がすため、一時的に人工肛門をつくることがあります。全身状態がおちついた時点でがんの根治手術を行い、同時に人工肛門も閉鎖します。
2.大腸がん切除後の治療
■根治手術(転移している可能性のあるリンパ節を含めすべての病巣を切除)ができた場合
根治手術ができた場合でも、がんの進行度に応じて一定頻度で再発します。その再発頻度を少しでも下げる目的でおこなうのが補助化学療法です。早期がんはもともと再発頻度が低いので、進行がんが対象です。経口または点滴にて抗がん薬を一定期間(通常は6カ月)投与します。同じ進行度の集団としての再発頻度を示すことはできますが、個人ごとに将来再発するかどうかを手術終了時点で正確に判断することはできません。したがって、再発頻度、抗がん薬の副作用などを考慮し、補助化学療法をおこなうかどうかを担当医とよく相談することが大切です。
■根治手術ができなかった場合
ひろがったがんをすべて切除できない場合やいろいろなところに転移している場合、治療をおこなわないと残った病巣がさらにひろがったり、大きくなったりします。残った病巣を縮小させる、あるいは進行を止める目的で放射線治療、抗がん薬、分子標的薬、免疫チェックポイント阻害薬による治療をおこないます。治療によりがんが縮小したら、手術をおこなう場合もあります。免疫チェックポイント阻害薬は一部の大腸がんにしか使用できませんが、放射線治療、抗がん薬、分子標的薬は、単独、あるいはいくつか組み合わせて使用します。組み合わせにより、相乗効果も期待できますが、その分副作用が多くなる可能性もあります。どのような組み合わせでおこなうかなど、担当医とよく相談しましょう。
■再発した場合
第一選択は手術による再切除です。切除しきれなかった場合は、上記、根治手術ができなかった場合に準じて治療をおこないます。
3.緩和医療
がん治療は症状緩和を図ったうえでおこなうのが原則です。
進行したがんによる激しい痛みがみられるときには、モルヒネなどの麻薬が効果的です。いまでは注射、内服、坐薬、テープなどさまざまな投与経路の薬があります。
疾病や予後に対する不安など、精神症状にはカウンセリングが有効です。
(執筆・監修:医療法人社団哺育会 桜ヶ丘中央病院 外科部長 榎本 雅之)
医師を探す
- 疾病名
-
大腸がん
- 診療科
-