こちら診察室 進歩する人工関節
人工関節はなぜ必要か?
~素材面の進歩で適用年齢広がる~ 第1回
首から肩や腰、そして手足や指まで、人間の体の多くの部位には関節があります。関節とは骨と骨のつなぎ目部分であり、その骨の表面は軟骨で覆われています。軟骨は骨の表面を守り衝撃を吸収することで、骨同士がスムーズに動き、傷付かないようにするのに役立ちますが、年齢を重ねるにつれて軟骨がすり減り、さらに骨と骨がこすれ合って変形してしまうことがあります。これを変形性関節症といい、炎症を起こして強い痛みを感じたり関節の動きが制限されたりします。このような状態が進行してしまうと、日常生活や行動に大きな制約を受けてしまい、生活の質(QOL)が大きく損なわれてしまいます。
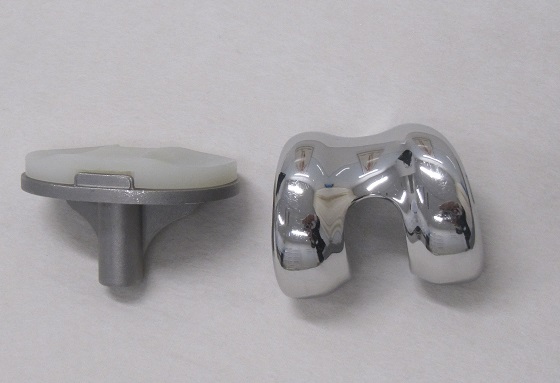
膝の人工関節
◇変形部分を人工関節に置換
このため、摩耗・変形した関節部分の軟骨や骨を切り取って、金属やセラミック、ポリエチレンなどの素材でできている人工関節に置き換える治療が考案されました。膝や股関節が一般的に知られていますが、肩や肘、指などでも人工関節への置換手術が取り組まれ、痛みの軽減だけでなく、関節の動きも回復できるようになってきました。
1960年代に英国で現在の人工関節の基礎となる人工関節が開発されてから、既に60年以上の歴史があります。その歴史の中で最近まで問題となり続けてきたのが、人工関節接触面の摩耗でした。金属とポリエチレンでできた当時の人工関節は、個人差があるとはいえ、約10年から15年で関節機能を果たせないほどに摩耗してしまい、新しい人工関節に取り換える手術が必要となることがしばしばありました。しかし、再置換手術の難しさもあって、「一生に一度の手術」「(寿命から考えて)70歳以上になったら(手術)しましょう」と言われてきました。というのは、置換手術は大きく骨を切り取ってインプラントを挿入するので、傷も大きく手術時間も長くかかります。加えて人工物を埋め込むわけですから、手術後の感染症のリスクもあります。それでも手術のやり方(術式)や器具の改良、感染症対策の進歩が少しずつ進み、徐々に手術自体は安定した成績を残すようになりました。

人工関節の模型で説明する山本謙吾教授
◇摩耗少ない素材で大きく変化
このような地道な進歩に加えて、人工関節の素材面で大きな変化が2000年ごろから始まりました。これまでの金属やポリエチレン、セラミックに対して材質の改良が盛んに行われた結果、摩耗に強い素材が関節部分に使われるようになり、人工関節の寿命が大きく延びたのです。これにより、置換後も長い年数の使用に耐えるようになっただけでなく、テニスやマラソンなどのスポーツで生じる大きな負荷にも耐えられるようになりました。
また、手術自体も大きく変わってきました。単純な2次元画像であるX線画像だけでなく3次元画像が得られるCTが加わることで、関節の摩耗度合いや凹凸の状況など患部の状態についての情報の精度は大きく高まりました。置換手術後のアフターケアでも人工関節の状態やずれが生じていないかなど、より適切な評価が可能になり、置換後の問題発生を防いだり、早期に発見して対処したりすることができるようになりました。
このため置換手術の適用は大きく広がり、40~50代の比較的若い世代から関節痛を有する患者が人工関節に置換することで、生活の自由度を大きく広げられるようになりました。ただ、セラミックといっても摩耗がゼロになったわけではありません。激しいスポーツを続けたり、長い年月使い続けたりすれば、やはり再置換が必要なほどの摩耗が生じてしまう可能性があります。
◇必要な「経過観察」
これまで説明したように、人工関節は自分の関節を再生させるものではありません。人工物を体に埋め込む、しかもそれが稼働に合わせて摩耗するものである以上、置換してからも長期にわたるフォローが必要です。もちろん手術直後には傷口の縫合やリハビリがあるので一定期間の入院が必要ですし、その後も可能性は低くなりましたが傷口からの感染症の恐れはありますし、人工関節が正しく動いているのか確認も必要です。このために定期的に専門医による経過観察が必要になります。
しかし、手術後数年も過ぎてくると、通院を継続してもらうのは難しくなります。特に問題が生じていない、つまり手術やリハビリがうまくいった場合ほど、通院意欲が薄くなってしまうのは仕方がないことでしょう。ところがこのような場合でも、手術後一定期間が過ぎれば、人工関節の摩耗が進行してくることによる問題は避けられません。生活形態や関節への負担の度合いによって差が出てくるために一概に何年後とは言えませんが、中には再び関節痛に悩まされる人もいます。そのときになって慌てて医療機関を受診しても、経過が分からないため、十分な対応ができない場合も出てきてしまいます。このような事態を避けるためにも、大変でしょうが定期的な受診を継続してもらう必要があります。
この場合、手術を受けた医療機関への受診が一番なのですが、置換手術のできる医療機関の地域的偏在もあるため、通院が困難な場合もあるでしょう。このような場合は、地域の整形外科医と手術した医療機関が連携する必要があります。日頃は通いやすい近くの整形外科のクリニックを受診し、異常があれば専門施設に再度紹介してもらうというのが望ましい形でしょう。(了)

山本謙吾(やまもと・けんご) 東京医科大学病院整形外科主任教授、同大学病院院長。日本専門医機構認定整形外科専門医、日本整形外科学会脊椎脊髄病医、日本整形外科学会認定運動器リハビリテーション医、日本人工関節学会認定医。1983年東京医科大学卒業、98~99年米ロマリンダ大学留学、2004年東京医科大学整形外科学教室主任教授、10年東京医科大学病院リハビリテーションセンター部長兼任。
(2024/03/21 05:00)
【関連記事】