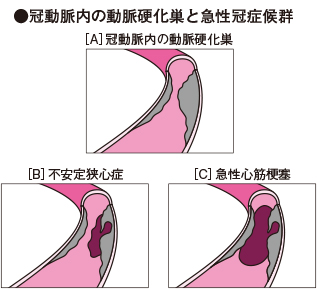
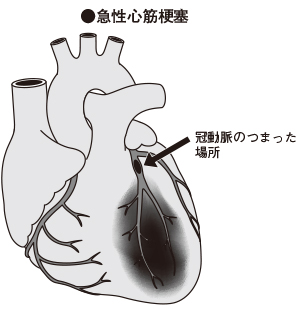
冠動脈内にできた動脈硬化巣がなんらかのきっかけで破れて血管内に流出すると、血管内に急激に血栓が形成され、冠動脈の血流が完全に途絶えてしまいます(下図[C])。
この状態が30分以上も続くと、心臓の壁を形成している筋肉細胞の一部が壊死(えし)してしまいます。これが急性心筋梗塞です。
入院して適切な治療を受け数週間を過ぎると、壊死した部分は傷あとになって残り、心臓の収縮の状態はもと通りではありませんが、比較的安定した状態(陳旧〈ちんきゅう〉性心筋梗塞)になります。
急性心筋梗塞で専門病院に救急入院し治療を受けた人の病院内死亡率は、冠動脈の血流を再開する治療(再灌流〈さいかんりゅう〉療法)の普及などにより大幅に改善され、10%未満になりました。しかし、心筋梗塞全体での死亡率はいまだに30%前後といわれています。最大の理由は、その約半数が病院の外で亡くなっているという事実に基づきます。急性心筋梗塞の症状が出てから救急車を呼ぶまで、そこから病院に到着するまでの時間にもっとも死亡が集中しているのです。
[症状]
急性心筋梗塞を疑う症状は、胸の中央から左胸を中心に押さえつけられるような圧迫感で始まり、徐々に冷や汗や死の恐怖を伴いながら症状は増強していきます。背なかから肩甲骨にかけての痛みで発症することや、ときに悪心(おしん)、嘔吐(おうと)、上腹部の痛みのような消化器症状で発症することもあります。突然、意識がなくなることもあります。胸が押しつぶされる、締めつけられる、やかれるような自覚症状であり、同時に左肩から上腕、あご、奥歯に痛みがひろがることもよくあります。ニトログリセリン舌下錠が効かず、安静にしても軽快せずに胸痛は20分以上持続します。
よく似た胸痛として急性大動脈解離と
気胸があります。急性大動脈解離の場合、その痛みの強さは発症時が最大で激烈な胸背部痛を感じ、ときに大動脈解離の進展とともに痛みが移動していきます。気胸の場合は、胸痛発症時に急激な呼吸困難を伴うという特徴があります。
いずれの場合も、一刻も早く救急車を要請して専門病院で治療を受けることが必要です。
[治療]
急性心筋梗塞を発症してから入院し、治療を受け退院してから社会復帰するまでの流れは、4段階に分けて考えることができます。
[A] まず発症してから救急入院するまでの初期対応(プレホスピタルケア)に始まります。
前述のように心筋梗塞による死亡の大半がここで起こっており、もっとも大切な段階です。[症状]の項で述べたような急性心筋梗塞を疑う発作があったら、すぐに救急車を呼びましょう。患者は絶対安静で、体位を変えるときは手伝ってもらいます。症状が少し落ち着いたとしても、けっして自家用車やタクシーで移動してはいけません。もっとも楽な姿勢で肉体的・精神的な安静を保ちます。救急車が到着するまでは誰かがそばについていて、急な変化を観察します。特に意識がなくなったときには、心臓の音を聴くか脈をみて、心臓がとまっているようなら、心臓マッサージをおこなって急場をしのぐことが必要です。救急車が来ても決して患者自身では動かずに、救急隊の指示に従うことが求められます。
[B] 次は病院に到着してから緊急治療を開始するまでの段階です。
急性心筋梗塞の原因となった冠動脈のつまった部分を、いかに早く再開通させて血流を取り戻すこと(再灌流)ができるかが、その後の回復に大きく影響します。再灌流までの時間を短縮することが、心筋細胞が壊死する範囲をできるだけせまくすることになるからです。
冠動脈にできた血栓を溶かすための血栓溶解薬を使う方法もありますが、わが国の再灌流療法の主体は、カテーテル治療でバルーンやステントなどを用いて直接に閉塞部分をひろげる経皮的冠動脈形成術(PCI)です(「
狭心症」の治療を参照)。発症してからPCIによる再灌流までの時間は120分以内が理想とされています。
この時期は特に身体的および精神的な安静が求められます。医師や看護師に任せて、その指示を守りましょう。
[C] その後は再灌流療法後の急性期治療と、良好な社会復帰に向けての早期心臓リハビリテーションに移ります。
急性期治療のおもな目的は、①急性心筋梗塞の早期に起こりやすい、
心室細動という致命的な不整脈の予防、②まれですが、心筋細胞の壊死により弱くなった心臓の壁が裂けてしまう、心破裂という合併症の予防、③広い範囲の心筋細胞が壊死し心臓のポンプ機能が低下した場合に起こる、
心不全への対処の3点です。このために最初はCCU(冠疾患集中治療室)という、十分に訓練を受けた医師と看護師が常に配置され、持続的に心電図を監視できる特殊な設備をもつ病棟に入り、心電図や血圧の変化に応じてただちに適切な処置ができる体制のもとで過ごします。
急性期治療のために安静にして寝ていることは、特に高齢になるに従い全身の筋力のおとろえを引き起こし、
誤嚥(ごえん)性肺炎や転倒骨折などの危険性が増します。そこで早期から心臓リハビリテーションを開始することが大切になります。心筋梗塞後のリハビリテーションは運動療法だけでなく、再発予防に必要な病気の知識を得るための教育や生活指導など、多要素にわたる包括的なリハビリテーションを指します。このリハビリテーションの導入により心筋梗塞の再発が減少し、
心臓突然死や心不全死は約20%減少するとされており、日常生活の質の改善も期待できます。
心臓リハビリテーションは、急性期に引き続き回復期そして維持期へと進めていきます。回復期は、急性心筋梗塞発症から1~2カ月経ち、病状が安定してきた時期を指します。この時期は、積極的な運動能力の獲得に向けての準備と知識の整理、さらには動脈硬化の危険因子についての管理方法も学ぶ、重要な時期にあたります。維持期は、社会復帰後も生涯にわたっておこなうリハビリテーションです。急性期、回復期のリハビリで獲得された機能や日常生活の活動能力を保つ時期です。運動能力を維持し自己の健康管理を続けることにより、動脈硬化の進行を予防し健康年齢を保つことが目的です。生活習慣のなかに個々に適した運動を組み入れ、健康年齢の維持につとめましょう。適切な運動量は主治医と相談するとよいでしょう。
[D] 心筋梗塞を発症した人が引き続き注意しなければならないことは、心筋梗塞の再発と、不整脈や心不全の予防です。
心筋梗塞の再発は、狭心症の症状が残っていたり、症状が再び起こってくる人に多いので、狭心症を予防する薬を服用し、発作時に使用するニトログリセリンは常に携帯するようにします。また、引き続き動脈硬化の危険因子(冠危険因子)の改善につとめることも大切です。禁煙を続け、動物性の脂質や塩分の摂取を少なくするように心掛けます。体重と血圧は毎日測定し、適正な体重を維持しましょう。高血圧、脂質異常症、糖尿病、高尿酸血症などで薬を処方されている場合は、継続して服用しなければなりません。
精神的緊張もなるべく避け、不必要な競争やあつれきは避けるように心掛けます。不規則な生活は禁物です。仕事の時間と範囲の限度を決め、十分に睡眠をとって疲れの残らないようにします。発病する前の生活が多忙であったり、激しい労働や過労を伴う職業の場合には、労働の範囲や深夜業務などを制限することが必要となります。
心筋梗塞は急性期だけではなく、慢性期にもさまざまな不整脈が出る可能性があります。動悸(どうき)や脈の異常がある人は定期的に検査を受けるようにし、また不整脈の診断で薬が処方された場合は、決められた量の服薬を続ける必要があります。もし、症状にあきらかな変化が起こったときは、早めに医師に相談しましょう。
心筋梗塞のために広い範囲の心筋細胞が壊死してしまうと、心臓のポンプとしての機能が低下してしまい、すこしの負担がかかっても心不全が起こりやすくなります。
心不全の徴候は、運動したときの息切れや疲労、足のむくみなどから始まり、過労や暴飲暴食、かぜなどをきっかけにしてひどくなり、ついには夜中に心臓ぜんそくの発作を起こしたりします(
息切れ、呼吸困難)。
心不全を予防するには塩分の摂取を制限し、尿の出かたが昼間少なかったり新たにむくみが出現する場合、利尿薬の使用や心臓の負担を軽くする薬を服用します。水分のとりすぎは心不全を生じますが、発汗の多い夏には適宜小まめに水分をとり、脱水にならないための注意も必要です。このため、体重を毎日測定して、体重が一定以上増加することのないように飲水量を調節します。
また、運動は過度にならないように注意し、特に旅行はむりのない予定を立て、十分に休みをとりながら行動することが大切です。適量の運動は再発の防止にも役立ちますので、一定の限度を決めて定期的におこなうようにします。限度は主治医に決めてもらうのがよいのですが、望ましい運動は、からだ全体をゆっくり動かす体操や、会話しながらできる範囲のウオーキングなどです。望ましくない運動としては、競走やいきみを伴うものなどで、自分の限度を超えておこなうことは禁物です。また酷暑、厳寒の季節には外での運動は避けるようにします。
入浴はぬるめの湯で長時間にならないように注意し、浴室や更衣室は温度差のないように十分にあたたかい状態にして、湯ざめをしないようにすることが原則です。
(執筆・監修:公益財団法人 榊原記念財団附属 榊原記念病院 循環器内科 住吉 徹哉)